Стадии заболевания
По степени поражения нефронов и яркости симптоматики заболевание подразделяют на 4 стадии. К ним относятся:
- Латентная. Внешние признаки отсутствуют. Заподозрить неладное без сдачи анализов невозможно. В большинстве случаев диагноз на этой стадии ставят при профилактическом осмотре.
- Начальная. При ОПН эта стадия занимает всего несколько дней, а при ХПН – растягивается на 2 месяца. Симптоматика смазана. На этом моменте патология может напоминать обычную простуду, но анализы крови и УЗИ помогают ее идентифицировать.
- Консервативная. Признаки болезни сложно не заметить, поэтому именно на этой стадии больного отводят к ветеринару.
- Терминальная. К этому моменту поражено более 7 % тканей. Спасти животное может только своевременная операция или очищение крови (гемодиализ). Любое промедление ведет к коме и последующей смерти.
Благоприятный прогноз характерен только для первых двух стадий. На них у больных сохраняется более 50% здоровых тканей.
Осложнения хронической болезни почек
Хроническая болезнь почек приводит к сердечно-сосудистым осложнениям, дефициту витамина D, патологиям костной системы и множеству других осложнений.
Осложнения со стороны сердечно-сосудистой системы:
- На фоне повышенного выведения белка с мочой, изменения инсулинового обмена и высокого уровня паратиреоидного гормона растёт содержание атерогенных фракций липидов: триглицеридов, аполипопротеинов В и др. В результате развивается атеросклероз коронарных артерий, они не полностью обеспечивают кровью увеличенный миокард и возникают инфаркты.
- В терминальных стадиях ХБП может развиваться выпотной или фибринозный перикардит. Сердечная мышца при этом сдавливается, что служит дополнительным фактором развития хронической сердечной недостаточности.
Осложнения со стороны костной системы, связанные с гиперпаратиреозом, сильнее выражены у детей. У них может развиваться почечный рахит, который протекает как и обычный рахит. В фалангах пальцев, длинных костях и отдалённых от центра концах ключиц возникают поднадкостничные эрозии, костная ткань рассасывается и разрушается, костный мозг перерождается и заменяется на соединительную ткань. Часть костной ткани уплотняется, и развивается остеосклероз. На фоне этих нарушений учащаются переломы костей, чаще рёбер и шейки бедра.
Гипоальбуминемия возникает из-за потери альбумина с мочой, снижения поступления белка в организм на фоне потери аппетита и нарушения всасывания белка в ЖКТ, а также повышенного распада белка. В результате развивается белково-энергетическая недостаточность.
Диагностика в ветклинике
При любых подозрениях на ПН питомца нужно как можно скорее записать на прием в ветеринарную клинику. После осмотра и сбора анамнеза у него возьмут все необходимые анализы, чтобы опровергнуть или подтвердить имеющиеся опасения.
Что говорят анализы мочи и крови
Образец мочи больного имеет нездоровый черный или практически прозрачный цвет. Его анализ показывает повышенное содержание креатинина, кровяных телец, мочевины и белка, низкую плотность и кислый pH.
В анализе крови отмечается падение гемоглобина и уменьшение уровня тромбоцитов, лимфоцитов и гематокрита. В то время как лейкоциты, фосфаты, глюкоза и креатинин отклоняются от своей нормы в большую сторону.
Дополнительные исследования
Дополнительно проводят УЗИ и рентген. С помощью этих исследований определяют наличие новообразований, область и степень поражения.
Контуры больного органа деформируются, а размеры увеличивается. В мочевом пузыре обнаруживают застоявшуюся мочу, а при его разрыве – свободную жидкость в брюшной полости или подкожной клетчатке.
Стол №7б
Этот вариант применяют, если нефрит протекает в легкой форме или после стола 7а. Цель рациона та же: обеспечить почкам покой, уменьшить отеки, улучшить выделительную функцию почек.
Стол 7б отличается от предыдущей диеты только количеством допустимого белка. В день можно съесть 125 г рыбного филе или мяса, или же заменить мясные блюда на молочные продукты в том же объеме. Также разрешается съесть одно яйцо или два белка без желтков. Потребляемая жидкость может быть увеличена до 1 л в сутки, но нужно отслеживать количество выпитой и выделенной жидкости (примерно должны совпадать). При нарушении баланса “выпито-выделено” обратиться к врачу.
В остальном правила диеты и список продуктов такие же, как и №7. Есть нужно понемногу, 4-6 раз, только разрешенные продукты без использования соли.
Лечение хронической болезни почек
Лечение ХБП начинается с диеты. Пациентам следует снизить потребление белка в сутки до 0,6–0,5 г/кг, при тяжёлой ХБП (СКФ 10–25 мл/мин) — до 0,25–0,3 г/кг.
Низкобелковая диета позволяет уменьшить симптомы и скорость развития уремии.
Если по анализу крови содержание калия более 5 ммоль/л, нужно ограничить его потребление до 2–3 г/сут. Также рекомендуется снизить поступление с пищей фосфатов. Воду можно пить почти без ограничений, но её количество не должно превышать суточный диурез более чем на 500 мл.
Пациентам с гипертонией и/или признаками задержки натрия нужно ограничить соль до 5 г/сут. Необходимо исключить из рациона соленья, маринады, копчёности, колбасы и т. д. Также следует есть меньше жирной, жареной пищи и продуктов с рафинированными сахарами (конфеты, выпечку).
Лечение артериальной гипертензии
Оптимальное артериальное давление (АД) у пациентов с ХБП — меньше 135–140/80–85 мм рт. ст. При концентрации белка в моче 1 г/сут. и более АД должно быть меньше 130/80 мм рт. ст.
Лечение гипертонии при ХБП должно быть длительным и непрерывным. Необходимо сочетать лекарства разных групп: диуретики и препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы).
На начальных стадиях хронической болезни почек с осторожностью могут применяться тиазидные диуретики (например, Гипотиазид) и калийсберегающие диуретики (Спиронолактон, Верошпирон, Триамтерен). При развитии ХПН (СКФ ˂ 30 мл/мин) их не применяют совсем или назначают в комбинации с петлевыми диуретиками.
Препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы). Учитывая активацию ренина и повышение в плазме альдостерона, применяются следующие лекарства:
- β-блокаторы (Пропранолол, Метопролол, Пиндолол и др.);
- ингибиторы АПФ (Эналаприл, Рамиприл, Фозиноприл и др.);
- блокаторы АТ1-рецепторов ангиотензина (Валсартан, Лозартан и др.);
Другое медикаментозное лечение
При ХБП также необходимо:
- Нормализовать фосфорно-кальциевый обмен. Для этого нужно ограничить содержание фосфатов в пище, принимать фосфат-связывающие вещества (Карбонат или Ацетат кальция, гидроксид алюминия) и препараты активированного витамина D (Кальцитриол, Парикальцитол и др.).
- Корректировать метаболический ацидоз, ежедневно вводя гидрокарбонат натрия или карбонат кальция.
- Нормализовать углеводный и липидный обмен. Применяются препараты, снижающие сахар (бигуаниды, производные сульфонилмочевины и др.). Если достичь оптимального уровня глюкозы не удаётся, добавляют инсулин. При повышенном уровне липидов могут применяться статины или фибраты.
Лечение терминальной стадии ХБП
При V стадии ХБП потребуется заместительная почечная терапия: гемодиализ или перитонеальный диализ. При СКФ ≤ 6 мл/мин. диализ проводится обязательно независимо от наличия симптомов. При СКФ 10–15 мл/мин. диализ может быть назначен пожилым пациентам и детям до 18 лет.
Во время диализа кровь пропускают через избирательно проницаемую мембрану и удаляют уремические токсины, избыток воды, натрия и калия.
Гемодиализ не проводят при дефиците массы у младенцев и невозможности сформировать доступ с адекватным потоком крови. Также процедура противопоказана при сердечно-сосудистой недостаточности и повышенной кровоточивости.
Обнаруженные признаки хронической почечной недостаточности являются причиной для комплексного обследования. Для подтверждения дисфункции органов врач обязательно назначает анализы крови и мочи. Их качественный состав демонстрирует снижение фильтрующей способности почек. Кроме этого, уточняющими методами являются:
- ультразвуковое исследование;
- ультрасонография (позволяет оценить анатомию органа и патофизиологические изменения в нем);
- биопсия почки (анализ тканей выявляет онкологические образования, оценивает состоятельность клеток).
Если вы отмечаете у себя признаки ХПН, не стоит откладывать визит к доктору. Без адекватной терапии болезнь быстро прогрессирует. При отсутствии лечения патология является смертельной! Но при регулярном диализе врачам удается существенно продлить жизнь пациенту даже в тяжелых состояниях. Государственный институт урологии располагает необходимым оборудованием для диагностики и комплексного лечения почечной недостаточности. У нас работают лучшие специалисты отрасли, поэтому вы можете быть уверены в успешности терапии.
24 июля 2020
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор
По будням Вы можете попасть на прием к урологу в день обращения.

Стол №7а
Диету 7а назначают после «голодных» дней в период обострения, на третий или четвертый день. До диеты больной пьет только воду в ограниченном количестве. Применяют этот стол для лечения тяжелой формы острого и хронического нефрита. Задача лечебного рациона состоит в щажении почек, выведении вредных веществ, избавление от отеков.
Больному прописывается преимущественно вегетерианское питание, исключаются те виды овощей, зелени и фруктов, которые противопоказаны для стола №7. Соль полностью исключается, сильно ограничиваются белки. Важно отслеживать количество потребляемой и выделенной жидкости, потому что по этим измерениям доктор определит питьевой режим. Это примерно 400 мл воды, учитываются чаи, соки, супы.
Мяса и рыбы допускается не более 70 г в день, в вареном и дополнительно обработанном виде. Разрешены только нежирные сорта (телятина, грудка курицы, индейка, кролик). Кисломолочная и молочная продукция разрешена к употреблению в объеме 70 г, но только в этот день исключен любой другой белковый продукт (мясо, птица или рыба). Также разрешено только пол яйца в день, лучше брать исключительно белки.
Из круп разрешен рис (ограничено) и саго. Категорически запрещены бобовые и жирные бульоны. Из напитков можно пить натуральные соки, слабые чаи и отвары.
Ориентировочное меню на день для стола 7а
На утро: морковные зразы, спелое тертое яблоко, чашка чая.
Перекус: ягодный кисель, курага.
В обед: овощной вегетарианский бульон, немного сметаны, бессолевая лепешка.
Перекус: желе из черной смородины.
Вечером: капуста тушеная с томатной пастой, картофельный драник.
На ночь: напиток из шиповника.
Ввиду тяжелого состояния пациента, очень важно соблюдать все правила диеты. Употребление запрещенных ингредиентов, большого количества воды и соли может снова привести к обострению.
После улучшения самочувствия больного переводят на другую диету: №7, №7б и др.
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
- Возьмите с собой больничные выписки; результаты всех обследований, которые Вы проходили в последние 2–3 года (включая рентгены и томографии); заключения специалистов.
- Из обязательных документов нужно принести паспорт, полис.
Рацион на диете
Чтобы обеспечить больному полноценное питание, при этом не нарушая выздоровление, в меню вносят:
- кисломолочные продукты, творог, сметана, молоко, сливки (все низкой жирности);
- хлеб из отрубной муки или пшеничной, без соли;
- капуста, огурцы, морковь, картошка, листовой салат, другие овощи кроме запрещенных;
- разные крупы и макароны любых видов;
- яйца любые: до 2 белков в день и половина желтка;
- нежирная рыба: судак, навага, окунь, щука, хек, карп и другие;
- постное филе: кролика, курицы, телятины, индейки, говядины;
- ягоды и сухофрукты;
- мед, повидло, джем, мармелад, сахар, желе, леденцы;
- корица, ванилин, лимонная кислота, рафинированное масло, уксус;
- слабые чаи и кофе, соки, отвары ягод и трав.
Для диетического меню обязательно нужно вводить раз в день первые блюда. Супы должны быть на овощах, без жирного бульона, с добавлением круп или вермишели. Соль не используют. Полезно употреблять курагу, яблоки, изюм, смородину черную. Среди допустимых компонентов есть все необходимое для полноценного и разнообразного меню.
Запрещается использовать для блюд:
- мучное с солью, в том числе обычный хлеб;
- грибные бульоны, уху, наваристые отвары на мясе;
- какао и шоколад;
- крепкий чай, алкоголь, газированную воду;
- маринады, копчености и соления;
- колбасу, консервы, соленую рыбу;
- любые сыры и слишком жирную молочную продукцию;
- острые и соленые специи и пряности;
- щавель, шпинат, ревень, любые бобы;
- грибы, редька, чеснок, редис;
- лук (можно только в готовом виде);
- жир: рыбий, говяжий, бараний, свиной.
Постепенно под присмотром доктора больному будут добавлять по одному запрещенному продукту, чтобы вернуть его к нормальному рациону. Нарушение правил диеты может существенно замедлить процесс выздоровления. Важно четко соблюдать все требования, чтобы не вызвать обострения патологического процесса.
Патогенез хронической болезни почек
Нефроны состоят из маленьких фильтров, называемых клубочками, которые фильтруют жидкость. Белки и клеточные элементы крови остаются в крови, а отфильтрованная первичная моча выводится по небольшим трубочкам.
Несмотря на многообразие причин, вызывающих ХБП, морфологические изменения в почках при этом одинаковы. При болезнях почек количество действующих нефронов уменьшается, из-за чего ускоряется и повышается объём фильтруемой крови в единицу времени. Кроме того, давление в клубочках оставшихся нефронов увеличивается, из-за чего усиливается проницаемость капилляров и растёт уровень альбумина в моче. Этот белок может откладываться в межкапиллярном пространстве клубочка. В результате оно расширяется и в нём накапливается плотный, похожий на хрящевую ткань, белок гиалин. В дальнейшем нефроны замещаются соединительной тканью и почка сморщивается — порочный круг замыкается.
Снижение количества здоровых нефронов приводит к тому, что почки не успевают выводить конечные продукты азотистого обмена, такие как креатинин, мочевина, мочевая кислота, аммиак и др. Это приводит к уремии, которая проявляется слабостью, апатией, отсутствием аппетита, тошнотой, рвотой, зудом кожи и отвращением к пище, особенно к мясу.
К уремическим токсинам относят также паратиреоидный гормон. Его повышенная выработка сначала позволяет снизить уровень кальция и повысить содержание фосфора, т. е. скорректировать нарушения, свойственные уремии. Затем этого гормона становится слишком много, и он превращается в токсичное вещество, которое усиливает уремию.
В дальнейшем избыток паратгормона приводит к почечной остеодистрофии, при которой:
- костная ткань становится пористой и хрупкой, возникают деформации и переломы костей;
- повышается уровень триглицеридов;
- усиливается анемия;
Оставшимся здоровым нефронам приходится выводить в минуту гораздо больше веществ. При этом возникает полиурия и никтурия — повышается объём мочи и учащаются позывы к мочеиспусканию по ночам.
В норме почки способны выводить столько натрия, сколько потребляет человек. При прогрессировании ХБП натрий хуже фильтруется почечными клубочками и плохо выводится с мочой. Но может возникать и другая ситуация: способность почки к обратному захвату натрия резко падает, из-за чего его концентрация в моче снижается. В этом случае развивается солевое истощение с резкой гипотонией, выраженной слабостью и быстрым прогрессированием ХБП.
При гиперкалиемии ухудшается проведение электрических импульсов по нервно-мышечным клеткам, что может привести к параличу и замедлению сердцебиения, вплоть до полной остановки сердца.
Прогноз. Профилактика
ХБП может нарастать с различной скоростью или внезапно, иногда даже без лечения, переходить в стадию ремиссии. Также неожиданно под влиянием инфекции, обезвоживания (например, из-за поноса и рвоты) или травмы болезнь может очень быстро, буквально за несколько дней, привести к гибели пациента.
Профилактика хронической болезни почек
Для профилактики ХБП нужно устранить или уменьшить воздействие факторов риска. Для этого следует бросить курить, снизить избыточный вес, корректировать повышенный уровень глюкозы и лечить гипертонию.
Чтобы замедлить развитие ХБП, необходимо:
- лечить заболевания почек, например пиелонефрит и гломерулонефрит;
- своевременно хирургически устранять обструкцию мочевыводящих путей и стеноз почечных артерий;
- проводить адекватную терапию тонзиллита, ангины, бронхита, периодонтита, рожистого воспаления и инфекций кожи на месте расчёсов.
Прогнозы на выздоровление и продолжительность жизни
Благоприятный прогноз при почечной недостаточности у собак дается при преренальной и постренальной ПН, а также на латентной и начальной стадии. Если же на начало лечения поражено уже более 50% нефронов, то благодаря строгому соблюдению диеты больной сможет прожить еще 2-3 года.
Не менее важен возраст и наличие сопутствующих патологий. В пожилом возрасте любая болезнь дается тяжелее, поэтому все очень индивидуально. Неблагоприятный прогноз дают и тем, кто входит в группу риска. Из-за поликистоза и амилоидоза почки разрушаются почти целиком.
Классификация и стадии развития хронической болезни почек
Классификация ХБП основана на изменении скорости клубочковой фильтрации (СКФ) — объёма жидкости, отфильтрованного из почечных клубочковых капилляров в капсулу за единицу времени.
Стадии ХБП по СКФ:
- I — нормальная или повышенная СКФ (≥ 90 мл/мин.);
- II — незначительно сниженная СКФ (60–89 мл/мин.);
- IIIа — умеренно сниженная СКФ (45–59 мл/мин.);
- IIIб — существенно сниженная СКФ (30–44 мл/мин.);
- IV — резко сниженная СКФ (15–29 мл/мин.);
Признаки поражения почек присутствуют на всех стадиях, начиная с самой первой.
Стадии ХБП по клинической картине:
Эффективность лечебного питания при почечной недостаточности
Диета направлена на уменьшение количества калия, фосфора в рационе питания и предотвращение водной интоксикации. Больной должен получать необходимую концентрацию белка и энергии с пищей. С началом диализа при почечной недостаточности план питания коренным образом изменяется для пациента. Лекарства с витаминами для повышения гемоглобина требуются не всегда.
Недоедание представляет собой серьезную проблему: примерно от 20 до 50% пациентов (преимущественно мужчин) перед диализом имеют энергетическо-белковую недостаточность. Диетические рекомендации зависят от выбранного типа заместительной почечной терапии. Перитонеальный диализ позволяет пациенту принимать больше пищи, чем гемодиализ.
Правильное питание поможет улучшить самочувствие как ребенка, так и взрослого пациента. Больным следует регулярно контролировать функцию почек (с помощью клиренса креатинина и СКФ). Каждый месяц в зависимости от стадии болезни нужно проходить плановые обследования.
Диета – важная часть лечения
Помимо приема препаратов, инфузионной терапии и переливания крови, лечение ПН предполагает пересмотр имеющегося рациона. Можно перейти на специальные корма при почечной недостаточности у собак с пометкой Renal – или остаться на натуралке. Во втором случае из меню придется исключить продукты, богатые фосфором:
Рацион больного должен состоять из отварных субпродуктов, нежирных сортов мяса, риса, тушеной моркови и капусты. Допустимое количество белка определяется ветеринаром и зависит от стадии заболевания. При высоких значениях мочевины их полностью исключают, переводя животное на углеводную диету.
Продолжительность такого питания индивидуальна. При обширном поражении лечебный рацион придется соблюдать всю жизнь.

Стол №7в
После цикла седьмых диет пациент часто теряет с мочой большую часть белков. Учитывая то, что рацион сильно ограничивает этот компонент, организм ощущает его недостаток – нефропатию. Стол №7в может использоваться в комплексном лечении у беременных при развитии позднего гестоза и появлении нефропатии (обнаружении белка в моче). Диету 7в прописывают для восполнения недостающих компонентов питания. В результате этого лечения у пациента (или беременной) улучшается белковый обмен, уходят отеки, нормализуется работа почек.
Расширение рациона стола №7б будет происходить за счет увеличения белка. Основу питания составляет растительная пища (кроме запрещенных видов), без использования соли, по 125 г молочной или мясной продукции в день. Жидкости, с учетом первых блюд и напитков, должно быть примерно 800 мл. Ограничивается потребление сахара (50 г в сутки).
Правила диеты остаются неизменными: дробное питание, меньше жидкости, минимум соли, отказ от алкоголя. Несколько раз в неделю можно выпить слабый натуральный кофе с молоком. В меню добавляются макароны и крупы (как в №7), морепродукты. Для беременных рацион может немного меняться в зависимости от состояния пациентки и плода.
Когда улучшается общее самочувствие и приходят в норму лабораторные и инструментальные анализы больного, назначается диета №7 или другое правильное питание.
Хроническая почечная недостаточность
Хроническая почечная недостаточность — это постепенное снижение функции почек до ее полного исчезновения, вызванное постепенной гибелью почечной ткани в результате хронического заболевания почек, постепенному замещению почечной ткани соединительной тканью и сморщиванию почки.
Хроническая почечная недостаточность возникает у 200-500 из одного миллиона человек. В настоящее время количество больных хронической почечной недостаточностью увеличивается ежегодно на 10-12%.
Причины возникновения хронической почечной недостаточности
Причинами возникновения хронической почечной недостаточности могут стать различные заболевания, которые приводят к поражению почечных клубочков. Это:
заболевания почек – хронический гломерулонефрит, хронический пиелонефрит;
болезни обмена веществ – сахарный диабет, подагра, амилоидоз;
врожденные заболевания почек – поликистоз, недоразвитие почек, врожденные сужения почечных артерий;
ревматические заболевания – системная красная волчанка, склеродермия, геморрагические васкулиты;
заболевания сосудов – артериальная гипертензия, заболевания, приводящие к нарушению почечного кровотока;
заболевания, приводящие к нарушению оттока мочи из почек – мочекаменная болезнь, гидронефроз, опухоли, приводящие к постепенному сдавлению мочевыводящих путей. Чаще всего причинами хронической почечной недостаточности бывают хронический гломерулонефрит, хронический пиелонефрит, сахарный диабет и врожденные аномалии развития почек.
Симптомы хронической почечной недостаточности
Выделяют четыре стадии хронической почечной недостаточности.
1) Латентная стадия. В этой стадии пациент может не предъявлять жалоб или же возникают утомляемость при физической нагрузке, слабость, появляющаяся к вечеру, сухость во рту. При биохимическом исследовании крови выявляют небольшие нарушения электролитного состава крови, иногда белок в моче.
2) Компенсированная стадия. В этой стадии жалобы больных те же, но возникают они чаще. Сопровождается это увеличением выделения мочи до 2,5 литров в сутки. Обнаруживаются изменения в биохимических показателях крови и в анализах мочи.
3) Интермиттирующая стадия. Работа почек еще сильнее уменьшается. Возникает стойкое повышение в крови продуктов азотистого обмена (обмена белка) – повышение уровня мочевины, креатинина. У пациента возникает общая слабость, быстрая утомляемость, жажда, сухость во рту, аппетит резко снижается, отмечают неприятный вкус во рту, появляются тошнота и рвота. Кожа приобретает желтоватый оттенок, становится сухой, дряблой. Мышцы теряют тонус, наблюдаются мелкие подергивания мышц, тремор пальцев и кистей. Иногда появляются боли в костях и суставах. У больного могут значительно тяжелее протекать обычные респираторные заболевания, ангины, фарингиты. В эту стадию могут быть выражены периоды улучшения и ухудшения в состоянии пациента. Консервативная (без хирургического вмешательства) терапия дает возможность регулировать гомеостаз, и общее состояние больного нередко позволяет ему еще работать, но увеличение физической нагрузки, психическое напряжение, погрешности в диете, ограничение питья, инфекция, операция могут привести к ухудшению функции почек и усугублению симптомов.
4) Терминальная (конечная) стадия. Для этой стадии характерны эмоциональная лабильность (апатия сменяется возбуждением), нарушение ночного сна, сонливость днем, заторможенность и неадекватность поведения. Лицо одутловатое, серо-желтого цвета, кожный зуд, на коже есть расчесы, волосы тусклые, ломкие. Нарастает дистрофия, характерна гипотермия (пониженная температура тела). Аппетита нет. Голос хриплый. Изо рта ощущается аммиачный запах. Возникает афтозный стоматит. Язык обложен, живот вздут, часто повторяются рвота, срыгивания. Нередко — понос, стул зловонный, темного цвета. Фильтрационная способность почек падает до минимума. Больной может чувствовать себя удовлетворительно на протяжении нескольких лет, но в эту стадию в крови постоянно повышено количество мочевины, креатинина, мочевой кислоты, нарушен электролитный состав крови. Все это вызывает уремическую интоксикацию или уремию (уремия – моча в крови). Количество выделяемой мочи в сутки уменьшается до полного ее отсутствия. Поражаются другие органы. Возникает дистрофия сердечной мышцы, перикардит, недостаточность кровообращения, отек легких. Нарушения со стороны нервной системы проявляются симптомами энцефалопатии (нарушение сна, памяти, настроения, возникновением депрессивных состояний). Нарушается выработка гормонов, возникают изменения в свертывающей системе крови, нарушается иммунитет. Все эти изменения носят необратимый характер. Азотистые продукты обмена выделяются с потом, и от больного постоянно пахнет мочой.
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
7 июля 2021
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы, обратитесь за помощью к врачу урологу.
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве — клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Правила лечебной диеты
Диета №7 применяется при таких заболеваниях: в фазе восстановления после острого гломерулонефрита или обострения хронического, при пиелонефрите. В то же время стол номер 7 не подходит пациентам с почечной недостаточностью. В острую фазу гломерулонефрита диета №7 также не показана. Однако, в большинстве случаев, острый нефрит переходит в хроническую форму и тогда рацион №7 должен быть назначен. Но, в первую очередь, при гломерулонефрите стол №7 назначается после месяца от начала заболеваний, когда воспалительный процесс идет на спад.
В начале терапии больному показаны несколько дней голодания, в которые разрешено пить только воду (300 мл/день). После этого применяется стол 7а, затем 7б, 7в или другие рационы по Певзнеру (зависит от состояния пациента).
Такой рацион питания улучшает работу почек, помогая им выводить токсины, которые накопились в результате нарушения процессов образования и выведения мочи. В результате таких мер уменьшаются отеки, восстанавливается кровообращение и улучшается выделительная функция почек.
Рацион сильно ограничивает количество соли и воды, что обеспечивает максимальный покой почкам. Больной на седьмой диете должен пить в сутки не более литра воды. Допустимая норма соли должна устанавливаться врачом на основе анализов. Кроме этого, ограничиваются жиры и белки, чтобы не допускать накопления азотистых “шлаков”, которые образуются в результате переваривания белковой, жирной пищи.
Исключаются продукты с содержанием экстрактивных веществ. Эти вещества возбуждающе влияют на органы пищеварения и почки, провоцируют накопление мочевой кислоты в крови. Больше всего этих компонентов содержится в грибах и мясе: птица, мясо, рыба. Когда работа почек не нарушена, продукты распада белка и жира беспрепятственно выводятся из организма, но когда имеет место заболевание (нефриты, мочекаменная болезнь, почечная недостаточность и т.д.) они накапливаются в крови. Это приводит к отекам, интоксикации, которая нарушает работу внутренних органов, прежде всего головного мозга.
Диета 7 полностью не исключает мясо и рыбу, их можно есть, но только после тщательной термической обработки. Сначала их нужно отварить, а после этого приготовить любым другим способом: отварить, тушить, печь. Примерно половина экстрактивных веществ выходит в бульон, его есть нельзя, допустимы только легкие “вторые” бульоны и овощные отвары. Рыбу и мясо после варки можно использовать для диетического меню – до 150 г в день.
Помимо этого, запрещается щавелевая кислота. Она также вызывает осложнения и может стать причиной обострений. Содержится, в основном, в продуктах зеленого цвета, шоколаде, шпинате, ревене, малине, крыжовнике и др.
Прием пищи на диете должен происходить дробно, минимум четыре раза в день. Дополнительная механическая обработка блюд (измельчение) не обязательна. Готовить можно любым способом (жареное желательно употреблять умеренно). Температура подачи блюд не устанавливается: можно холодные напитки, горячие супы и второе.
Чтобы окончательно ознакомиться с диетой, рассмотрим списки продуктов, меню на неделю и рецепты для лечебного рациона при нефрите.
Клиническая картина
Симптомы хронической почечной недостаточности имеют разную выраженность в зависимости от стадии болезни. Из-за нарушения фильтрации страдают многие функции организма. В крови наблюдается избыточное накопление жидкости, повышение концентрации продуктов жизнедеятельности. Эти процессы обуславливают симптомы ХПН:
- отеки конечностей и лица;
- снижение количества мочи;
- снижение или потеря аппетита;
- хроническая усталость;
- нездоровый цвет и зуд кожных покровов;
- гипертензия;
- многократные позывы к мочеиспусканию;
- одышка;
- анемия.
Токсическое действие метаболитов вызывает тошноту, неприятный вкус во рту, может провоцировать рвоту. Симптомом ХПН является снижение иммунитета: организм хуже справляется с инфекциями и травмами, порезы заживают дольше. При сильной интоксикации у пациентов наблюдается снижение ясности сознания.
При тяжелом нарушении невыведенные продукты обмена вызывают повреждения мышц и нервов, что провоцирует боль и спазмы. При развитии энцефалопатии наблюдаются спутанность сознания, судорожный синдром и общая атония.
Терапия и поддерживающие мероприятия
ПН лечению не поддается. Погибшие нефроны уже не способны восстановиться, поэтому основная задача терапии – остановить или замедлить их разрушение. Это помогает повысить возможную продолжительность жизни, сохранив ее качество.
Способы лечения зависят от формы течения болезни:
- Острая. Здесь важно устранить первопричину. После этого благодаря медикаментозной терапии и специальной диете четвероногий пациент довольно быстро идет на поправку.
- Хроническая. Выяснить причину при ХПН практически невозможно, что чревато рецидивами. Лечение в данном случае направлено на снятие симптомов и нормализацию состояния.
Больного питомца придется держать на медикаментах всю жизнь, а все происходящие изменения – отслеживать с помощью регулярной сдачи анализов. Список лекарств подбирается индивидуально и может включать:
- диуретики, противорвотные и слабительные препараты;
- питательные и регидратационные растворы;
- кровоостанавливающие и детоксикационные препараты;
- кардиогенные препараты;
- глюкокортикостероиды;
- калийсодержащие препараты;
- препараты для снижения артериального давления;
- антибиотики и пробиотики.
Ветеринар может сократить или увеличить представленный список, поэтому не спешите покупать лекарства до получения рекомендаций. Их бесконтрольный прием лишь навредит, а не ускорит выздоровление.
Уход за заболевшим питомцем
При почечной недостаточности для собак важна не только диета, но и правильный уход. На время лечения питомца следует разместить в тихом и теплом месте. Ему не должны мешать другие домочадцы и громкие звуки, поэтому подберите для лежанки самый дальний уголок в доме. Также постарайтесь избегать прикосновений к животу и сократить продолжительность выгула.
Стол №7г
Диета №7г – это специализированное лечебное питания для пациентов с почечной недостаточностью, которые находятся на аппарате гемодиализа (“искусственная почка”). Задача лечебного питания обеспечить больному полноценный рацион (2500 ккал и более), учитывая почечную недостаточность.
По химическому составу диета полностью сбалансирована, присутствуют углеводы, белки (60 г) и жиры. Последние должны на 70% быть животными. Ограничиваются продукты с эфирными маслами, экстрактивными веществами, калием: черешня, смородина, бананы, крупы. Соль не используют. Если долгое время не наблюдается отеков и скачков артериального давления, больному разрешается до 3 г соли.
Необходимые компоненты и аминокислоты должны поступать из мяса, рыбы (по 125 г в сутки) и растительной пищи. Молочную продукцию ограничивают. Совмещать молоко с мясом и рыбой в один день не рекомендуется.
Объем первого блюда не должен превышать 250 мл. Исключают наваристые бульоны. Иногда можно готовить молочные супы, первое с крупой можно есть до 3 раз в неделю. Преимущественно готовят овощные бульоны, борщи и супы. В день разрешено съесть до 3 штук куриных яиц (желательно только всмятку).
Полностью исключают: какао, консервы, соления и копчености, шоколад, кондитерские изделия с кремом, острое и жирное, сыры и бобовые.
Весь цикл седьмых диет по Певзнеру не рекомендуется часто использовать здоровым людям. Поскольку такой рацион не считается полноценным, недостаточен по количеству белка, он может вызывать у практически здоровых людей нарушение деятельности всего организма (гормональные нарушения, снижение иммунитета, изменения печени, нарушение всасываемости витаминов и минералов, и т.д.). Периодически допускается профилактика нефрита в фазе ремиссии с помощью стола номер 7, но курс не должен длиться более 2 недель.
Любой вариант седьмой диеты требует внимательности и ответственности со стороны больного. Если есть сомнения по поводу какого-то конкретного продукта (можно или нельзя), лучше всего поинтересоваться у доктора. Продукты и товары без указанного состава на этикетке не рекомендуется употреблять. Также лучше отказаться от экзотических овощей, зелени и фруктов.
При частом повышении температуры и давления, мутности мочи, сбоях аппетита, потливости необходимо обратиться к урологу или нефрологу.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Фатеева Анастасия Александровна
Специальность: диетолог, психотерапевт, эндокринолог.
Общий стаж: .
Место работы: частная практика, онлайн консультирование.
Что понимают под почечной недостаточностью
Заболевание представляет собой постепенную утрату выделительной функции. Под воздействием ряда факторов почечные клетки, называемые нефронами, разрушаются. Это приводит к накоплению продуктов жизнедеятельности. Со временем их становится настолько много, что содержащийся в них яд убивает весь организм.
Особо опасна ПН, протекающая в хронической форме. Из-за смазанной клинической картины хозяева замечают нарушение лишь на самой поздней стадии. К этому моменту поражено уже более 65% тканей, что уменьшает шансы на выздоровление практически до нуля.

Диагностика хронической болезни почек
Врач-терапевт или нефролог обращает внимание на следующие симптомы: частые позывы к мочеиспусканию, особенно ночью, изменение цвета мочи или появление в ней посторонних примесей, отёки и боли в поясничной области.
- когда появились эти симптомы;
- как долго они наблюдаются;
- страдает ли пациент болезнями, которые относятся к факторам риска ХБП, например сахарным диабетом или гипертонией;
- какие препараты принимает пациент.
На ранних стадиях ХБП может протекать с крайне слабыми симптомами или совсем без них. Поэтому диагноз устанавливают по данным лабораторных исследований.
Анализ крови
При подозрении на ХБП и при наличии факторов риска, даже если нет симптомов, необходимо оценить уровень креатинина и скорость клубочковой фильтрации. Эти показатели определяют по биохимическому анализу крови. Его сдают натощак: перед сдачей анализа нельзя есть 8 часов.
Один из клинических синдромов ХБП — это нарушение водно-электролитного баланса. На начальных стадиях уровень калия в крови снижается, на поздних стадиях — возрастает.
При ХБП часто наблюдается нормоцитарная, нормохромная анемия, т. е. снижается именно число эритроцитов, при этом их размер и содержание в них гемоглобина остаётся нормальным.
Маркеры повреждения почек по анализу мочи:
- появление белка;
- избыток альбумина;
- наличие лейкоцитов и эритроцитов.
Проводится общий анализ мочи с микроскопией осадка, анализ мочи на микроальбуминурию и определение белка в суточной моче. Из-за сниженной способности почек к концентрации мочи увеличивается её суточный объём. При этом относительная плотность мочи в течение дня не изменяется, а в дальнейшем плотность мочи снижается и не превышает 1008 г/л.
Чтобы определить количество суточной мочи, её относительную плотность, а также выявить динамику этих показателей в течение суток, проводится анализ мочи по Зимницкому. Для этого пациенту нужно собрать восемь порций мочи через каждые три часа в разные контейнеры. Хранить пробы необходимо в холодном месте.
Рентгенография и УЗИ почек
Эти исследования позволяют определить размер почек. Обычно на поздних стадиях они уменьшаются, их ткань уплотняется. Нормальные размеры почки при нарастающей ХБП могут указывать на обострение патологического процесса. В таких случаях при правильном лечении можно добиться улучшения работы почек.
Биопсия
С помощью биопсии можно определить причины поражения почки и её тяжесть, а также подобрать лечение. Это исследование показано, если у пациента с ХБП более чем в 2 анализах мочи на протяжении 3 месяцев определяется белок и кровь. Также биопсию проводят при снижении скорости клубочковой фильтрации, которую невозможно объяснить клиническими данными.
Дифференциальная диагностика
Следует различать хроническую и острую почечную недостаточность. Оба состояния сопровождаются повышением уровня креатинина и снижением скорости клубочковой фильтрации, но при острой почечной недостаточности изменения происходят быстро, а при хронической форме болезни — постепенно.
Виды ПН
Для прогноза важна не только форма и стадия, но и разновидность ПН. По причине возникновения патологию подразделяют на 3 вида:
- Преренальная. Развивается на фоне тяжелых травм, сильного обезвоживания, тепловых ударов, обильной кровопотери и отравления. Шоковое состояние приводит к падению артериального давления, в результате которого орган лишается необходимого количества крови.
- Ренальная. В данном случае ткани почек поражаются напрямую. Их атакуют бактерии и вирусы, отравляют яды, медикаменты и соли тяжелых металлов. Также их функциональность могут нарушить тромбы, появляющиеся при нарушении свертываемости крови.
- Постренальная. Первопричиной выступают мочевые камни, новообразования и травмы малого таза. Все они нарушают мочевыделительную функцию, закупоривая или пережимая основные органы и их протоки.
Самый неутешительный прогноз характерен для 2 вида. В остальных случаях животное выздоравливает после устранения болезни-первопричины.
Осложнения и болезни, которые идут «в паре» с ХПН
На фоне хронической почечной недостаточности у собак развивается ацидоз, гипертония, уремия, отек легких, сердечная аритмия и анемия. Также из-за нарастающего кровяного давления питомец может потерять зрение. Это связано с разрывом сосудов в глазных яблоках.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
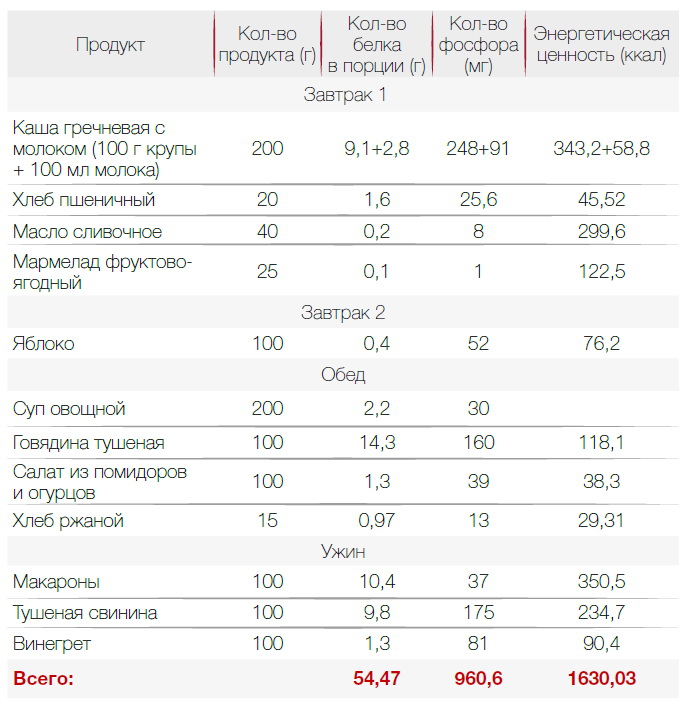
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
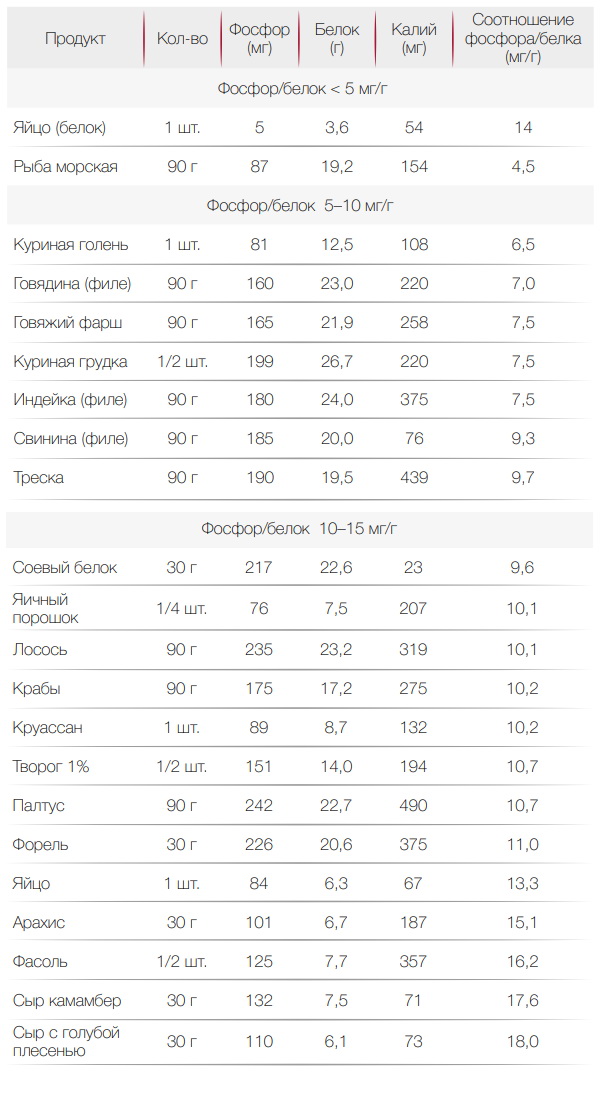
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
- убрать солонку со стола;
- не солить пищу во время приготовления (солить готовую порцию);
- избегать продуктов, богатых натрием (так называемая скрытая соль, где ее вкус не ощущается, но она есть);
- внимательно читать этикетки к продуктам, обращая внимание на соли натрия;
- в кафе и ресторанах выбирать диетические блюда (в них меньше соли);
- вместо соли использовать приправы вроде корицы, куркумы, чеснока, лука, лаврового листа, кардамона.
