Холецистит острый — симптомы и лечение
В клинической картине заболевания выделяют болевой, диспепсический и интоксикационный синдромы.
Обычно начало заболевания проявляется печёночной коликой: интенсивные боли в правом подреберье, отдающие в поясничную, надключичную область и эпигастрий. Иногда при наличии явлений панкреатита боли могут приобретать опоясывающий характер. Эпицентр боли обычно локализуется в так называемой точке Кера, находящейся на пересечении наружного края правой прямой мышцы живота и края рёберной дуги. В этой точке желчный пузырь соприкасается с передней брюшной стенкой.
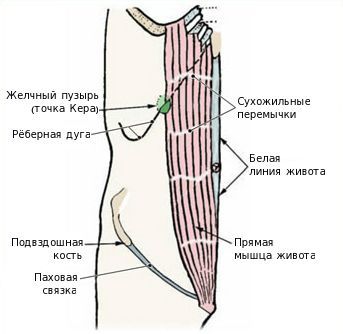
Возможно развитие так называемого холецистокардиального синдрома Боткина. В таком случае при остром холецистите возникают боли в области сердца, и даже могут появиться изменения на ЭКГ в виде ишемии. Подобная ситуация может ввести врача в заблуждение, и в результате гипердиагностики (ошибочного медицинского заключения) ишемической болезни он рискует не распознать острый холецистит. В связи с этим требуется тщательно разбираться в симптомах заболевания и оценивать клиническую картину в целом, учитывая анамнез и параклинические данные. Возникновение синдрома Боткина связано с наличием рефлекторной парасимпатической связи между желчным пузырем и сердцем.
После купирования печёночной колики полностью боль не проходит, как при хроническом калькулёзном холецистите. Она несколько притупляется, принимает постоянный распирающий характер и локализуется в правом подреберье.
При наличии осложнённых форм острого холецистита болевой синдром меняется. С возникновением перфорации желчного пузыря и развитием перитонита боль становиться разлитой по всему животу.
Интоксикационный синдром проявляется повышением температуры, тахикардией (учащением пульса), сухостью кожных покровов (или, наоборот, потливостью), отсутствием аппетита, головной болью, болями в мышцах и слабостью.

Степень подъёма температуры зависит от выраженности протекающего воспаления в желчном пузыре:
- в случае катаральных форм температура может быть субфебрильной — от 37°C до 38°C;
- при деструктивных формах холецистита — выше 38°C;
- при возникновении эмпиемы (гнойника) желчного пузыря или перивезикального абсцесса возможна гектическая температура с резкими подъёмами и спадами в течение суток и проливным потом.
Диспепсический синдром выражается в виде тошноты и рвоты. Рвота может быть как однократной, так и многократной при сопутствующем поражении поджелудочной железы, не приносящей облегчения.
Патогенез острого холецистита
Ранее считалось, что основным фактором, ведущим к развитию острого холецистита, является бактериальный. В соответствии с этим назначалось лечение, направленное на устранение воспалительного процесса. В настоящее время представления о патогенезе заболевания изменились и соответственно поменялась лечебная тактика.
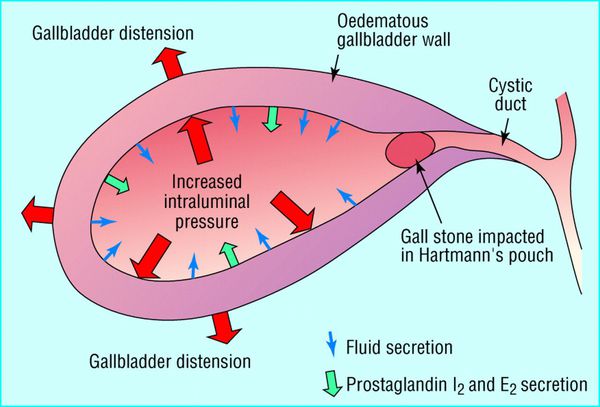
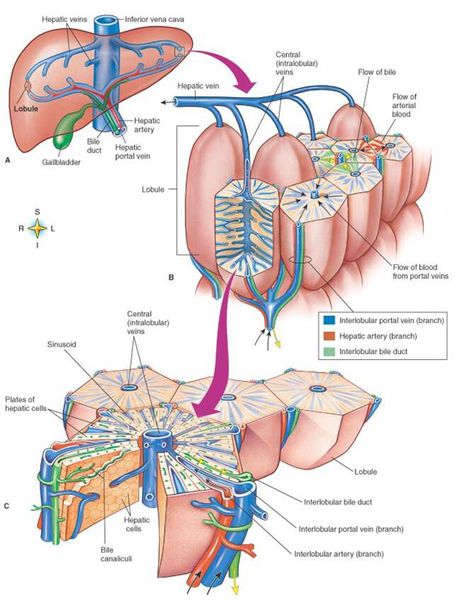
В результате билиарной гипертензии происходит активация микрофлоры, находящейся в желчевыводящих путях, и развивается острое воспаление. Причём выраженность билиарной гипертензии напрямую зависит от степени деструктивных изменений в стенке желчного пузыря.
Повышение давления в желчевыводящих путях является пусковым механизмом развития многих острых заболеваний гепатодуоденальной зоны (холецистит, холангит, панкреатит). Активация внутрипузырной микрофлоры ведёт к ещё большему отёку и нарушению микроциркуляции, что, в свою очередь, значительно увеличивает давление в желчевыводящих путях — порочный круг замыкается.
Классификация и стадии развития острого холецистита
Осложнения могут возникнуть при длительном течении нелеченных деструктивных форм острого холецистита.
В случае отграничения воспаления возникает перивезикальный инфильтрат. Его обязательный компонент — желчный пузырь, находящийся в центре инфильтрата. В состав чаще всего входит сальник, может включаться поперечно-ободочная кишка, антральный отдел желудка и двенадцатиперстная кишка. Возникает обычно спустя 3-4 суток течения заболевания. Одновременно с этим боли и интоксикация могут несколько уменьшиться, а диспепсический синдром купироваться. При правильно выбранном консервативном лечении инфильтрат может рассосаться в течение 3-6 месяцев, при неблагоприятном — абсцедироваться с развитием перивезикального абсцесса (характерен выраженный интоксикационный синдром и усиление болей). Диагностика инфильтрата и абсцесса основывается на анамнезе заболевания, данных объективного осмотра и подтверждается с помощью ультразвукового исследования.
Перитонит — наиболее грозное осложнение острого деструктивного холецистита. Он возникает при перфорации стенки желчного пузыря и излитии желчи в свободную брюшную полость. В результате этого возникает резкое усиление болевого синдрома, боль становиться разлитой по всему животу. Интоксикационный синдром утяжеляется: пациент вначале возбуждён, стонет от боли, но с прогрессированием перитонита становится апатичным. Перитониту также характерны выраженный парез кишечника, вздутие живота и ослабление перистальтики. При осмотре определяется дефанс (напряжение) передней брюшной стенки и положительные симптомы раздражения брюшины. Ультразвуковое исследование выявляет присутствие свободной жидкости в брюшной полости. При рентгенологическом исследовании заметны признаки пареза кишечника. Необходимо экстренное оперативное лечение после кратковременной предоперационной подготовки.
Другим серьёзным осложнением острого холецистита является холангит — воспаление переходит на билиарное дерево. По сути этот процесс — проявление абдоминального сепсиса. Состояние пациентов при этом тяжёлое, выражен интоксикационный синдром, возникает высокая гектическая лихорадка с большими суточными колебаниями температуры, проливными потами и ознобами. Печень увеличивается в размерах, возникает желтуха и цитолитический синдром.
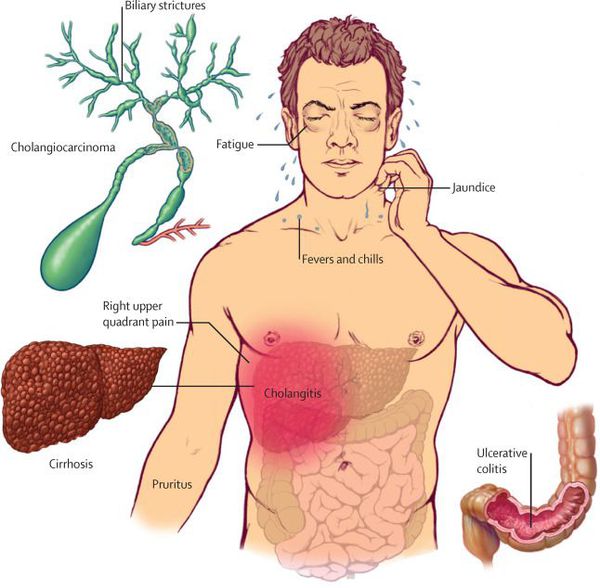
При УЗИ выявляется расширение внутри- и внепечёночных протоков. В анализах крови — гиперлейкоцитоз, повышение уровня билирубина за счёт обеих фракций, возрастает активность аминотрансфераз и щелочной фосфотазы. Без соответствующего лечения подобные пациенты достаточно быстро погибают от явлений печёночной недостаточности.
Диагностика острого холецистита
Диагностика основывается на совокупности анамнеза, объективных данных, лабораторных и инструментальных исследований. При этом должен соблюдаться принцип от простого к сложному, от менее инвазивного к более инвазивному.
При сборе анамнеза (во время опроса) пациенты могут указывать на наличие желчнокаменной болезни, предшествующих печёночных колик, нарушение диеты в виде употребления жирной, жареной или острой пищи.
Клинические данные оценивают по проявлениям болевого, диспепсического и интоксикационного синдромов. При наличии осложнений, сопутствующего холедохолитиаза и панкреатита возможен синдром холестаза и умеренно выраженный цитолитический синдром.
Из инструментальных методов диагностики наиболее информативным и наименее инвазивным является ультразвуковое исследование. При этом оцениваются размеры желчного пузыря, его содержимое, состояние стенки, окружающих тканей, внутри- и внепечёночных желчных протоков, наличие свободной жидкости в брюшной полости.
В случае острого воспалительного процесса в желчном пузыре при УЗИ определяется увеличение его размеров (иногда значительное). Сморщивание же пузыря говорит о наличии хронического холецистита.
При оценке содержимого обращают внимание на наличие камней (количество, размеры и расположение) или хлопьев, которые могут свидетельствовать о наличии застоя желчи (сладжа) или гноя в просвете пузыря. При остром холецистите стенка желчного пузыря утолщается (более 3 мм), может достигать 1 см, иногда становится слоистой (при деструктивных формах холецистита).
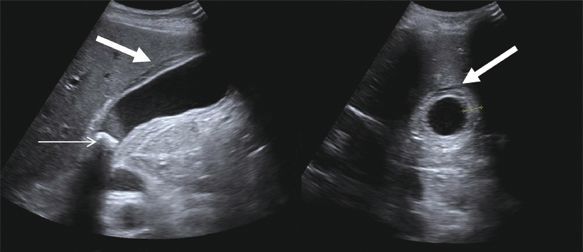
При анаэробном воспалении можно увидеть пузырьки газа в стенке пузыря. Наличие свободной жидкости в околопузырном пространстве и в свободной брюшной полости говорит о развитии перитонита. При наличии билиарной гипертензии на фоне холедохолитиаза или панкреатита наблюдается расширение внутри- и внепечёночных желчных протоков.
Рентгенологические методы исследования проводятся при подозрении на блок желчевыводящих путей. Обзорная рентгенография малоинформативна, так как камни в просвете желчного пузыря обычно рентген неконтрастные (около 80%) — они содержат малое количество кальция, и визуализировать их удается редко.
При развитии такого осложнения острого холецистита, как перитонит, можно выявить признаки пареза желудочно-кишечного тракта. Для уточнения характера блока желчевыводящих путей используются контрастные методы исследования:
- эндоскопическая ретроградная панкреатохолангиография — желчевыводящие пути контрастируются ретрограгдно через фатеров сосочек при проведении дуоденоскопии;
- чрескожная чреспечёночная холецистохолангиография — антеградное контрастирование путём чрескожной пункции внутрипечёночного протока.
Если постановка диагноза и проведение дифференциальной диагностики затруднены, выполняется компьютерная томография живота. С её помощью можно детально оценить характер изменений в желчном пузыре, окружающих тканях и желчевыводящих протоках.
При необходимости дифференциальной диагностики с другой острой патологией органов брюшной полости можно выполнить диагностическую лапароскопию и визуально оценить имеющиеся изменения желчного пузыря. Данное исследование может быть выполнено как под местной анестезией, так и под эндотрахеальным наркозом (последний предпочтительнее). При необходимости прямо на операционном столе решается вопрос о переходе на лечебную лапароскопию, то есть выполнение холецистэктомии — удаление желчного пузыря.
В биохимическом анализе крови может быть небольшое повышение уровня билирубина и активности аминотрансфераз за счёт реактивного гепатита в прилежащей печёночной ткани. Более выраженные изменения биохимических показателей возникают при развитии осложнений и интеркуррентных заболеваний.
Лечение острого холецистита
Прогноз при своевременном и адекватном лечении обычно благоприятный. После радикальной операции необходимо определенный период времени (не менее трёх месяцев) придерживаться диеты № 5 с исключением жирных, жареных и острых блюд. Приём пищи должен быть дробным — небольшими порциями 5-6 раз в день. Необходим приём ферментов поджелудочной железы и растительных желчегонных средств (до операции они противопоказаны).
Профилактика заключается в своевременной санации камненосителей, то есть в выполнении холецистэктомии в плановом порядке пациентам с хроническим калькулёзным холециститом. Ещё основоположник билиарной хирургии Ганс Кер сказал, что «носить камень в желчном пузыре, не то же самое, что серьгу в ухе». При наличии холецистолитиаза следует избегать факторов, ведущих к развитию острого холецистита — не нарушать диету.
Диета номер пять (стол №5) — это специально разработанная схема питания, назначаемая пациентам, страдающим от заболеваний гепатобилиарной системы. Главное отличие данной диеты заключается в том, что в первую очередь она направлена не на похудение, а на улучшение и восстановление функциональной активности печени и желчевыводящих путей. Стол 5П — это диета, которая рекомендована пациентам с хроническим панкреатитом (меню может использоваться как при обострении, так и вне его). В основе лечебной схемы питания лежит отказ от продуктов или сведение их употребления к минимуму, в составе которых находятся пурины, эфирные масла, холестерин, тугоплавкие жиры и экстрактивные вещества. В рационе должны преобладать продукты с высоким содержанием клетчатки и липотропных веществ. Предпочтение в приготовлении отдается отвариванию продуктов в воде или на пару.
Показания к назначению стола №5
Лечебные диеты, разделенные на 15 столов, были разработаны Мануилом Исааковичем Певзнером, который в двадцатом веке активно занимался изучением влияния рациона человека на течение различных заболеваний.
Как мы уже сказали, диета номер 5 назначается при различных патологиях со стороны гепатобилиарной системы вне обострения или в период выздоровления. В качестве примера можно привести гепатит или холецистит, желчнокаменную болезнь.
Отдельно стоит сказать о лечебном столе №5а. Его главное отличие заключается в том, что он назначается при тех же самых патологиях, о которых мы сказали выше, однако в острый период. Хронический панкреатит в период обострения также является показанием к использованию этой схемы питания.
В 2015 г. ученые из Дании (Department of Gastroenterology and Hepatology, Odense University Hospital, Odense C, Denmark) опубликовали статью с результатами метаанализа 13 рандомизированных контролируемых исследований диетотерапии при циррозе и алкогольном гепатите. Выяснилось, что правильная диета помогает снизить уровень смертности, риск явной печеночной энцефалопатии и инфекционных осложнений.
Какие продукты разрешены?

Ранее мы уже говорили о том, что одним из основных моментов в диете номер пять является ограничение поступающих в организм жиров.
К разрешенным продуктам при данной диете можно отнести:
- Отварное или запеченное нежирное мясо, например, говядину или курицу;
- Отварную или запеченную нежирную рыбу, например, минтай или судак;
- Овощные супы и супы с крупой;
- Любые молочные продукты, имеющие невысокую жирность;
- Отварные или сырые овощи и зелень за исключением щавеля, шпината, редиса, грибов и редьки;
- Рисовую, гречневую, овсяную и перловую каши;
- Яйца отварные или в виде омлета (с ограничением употребления яичных желтков);
- Вчерашний хлеб, приготовленный из цельнозерновой муки, например, ржаной или пшеничный;
- Спелые фрукты и ягоды (кроме кислых сортов);
- Мед и сахар до 70 грамм за сутки;
- Сливочное масло не более 20 грамм в день;
- Компоты и кисели из фруктов и ягод, овощные и фруктовые соки, некрепкий чай.
Список запрещенных продуктов при диете номер 5
Диета номер 5, прежде всего, направлена на обеспечение полноценного питания больного человека, а также на улучшение функциональной активности печени и желчевыводящих путей. Таким образом, под запретом находятся все продукты, оказывающие повышенную нагрузку на желчевыделительную систему. Пациенту рекомендуется:
- Отказаться от кофе, газированных напитков и какао. Под строгим запретом находится любой алкоголь. Кроме этого, следует избегать употребления кислых компотов и соков.
- Исключить из рациона все жирные сорта мяса и рыбы, жареные, копченые и консервированные блюда. Рыбные и мясные бульоны также находятся под запретом.
- Отказаться от любой острой пищи, блюд с большим количеством приправ.
- Заменить более «безопасными» продуктами: молочные продукты с высокой жирностью, кислые фрукты, шоколад и мороженое.
- Избегать употребления грибов в любом виде, бобовых, редиса, редьки, щавеля и чеснока.
- Исключить пшенную и кукурузную каши, субпродукты, мучные изделия, приготовленные из слоеного или дрожжевого теста, различные соусы и колбасы.
Для того чтобы соблюдать все рекомендации, предписываемые в этой диете, пациенту удобнее всего будет составить примерное меню на неделю заранее. Несмотря на то, что список разрешенных продуктов весьма ограничен, при правильном подходе можно сделать свое питание достаточно разнообразным. Стоит заметить, что диетическая пища совсем необязательно должна быть пресной и безвкусной.
Давайте рассмотрим один из примеров:
- На завтрак человек может приготовить овсяную кашу на воде с добавлением сухофруктов. Дополнить прием пищи можно отрубным хлебом и несладким чаем.
- Обед может состоять из овощного супа, например, борща, куска запеченного нежирного мяса, например, курицы, и ягодного компота.
- Между обедом и ужином можно перекусить нежирным творогом.
- Вечерний прием пищи может состоять из запеченной или вареной рыбы с рисом или гречкой.
- На ночь возможно употребить стакан 1% кефира или ряженки.
Особенности диеты по столу 5П
Диета 5П помогает снизить выработку ферментов поджелудочной железы и улучшить метаболизм в органах пищеварительного тракта. Она используется не только при панкреатите, но и при холецистите, а также желчнокаменной болезни и жировом гепатозе печени. Особенность такой лечебной диеты состоит в повышении количества суточного белка в рационе и снижении потребления жиров и углеводов, а также экстрактивных веществ и грубой клетчатки. Больные должны получать побольше витаминов.
Меню на сутки по лечебному столу №5:
- Завтрак. Отварное мясо, овсянка на молоке и теплый чай.
- Второй завтрак. Паровой омлет из яичного белка. Настой шиповника.
- Вегетарианский суп с измельченными овощами, бефстроганов из отварного мяса, а также отварной картофель и компот (на протертых сухофруктах).
- Полдник. Порция кальцинированного творога и чашка чая с добавлением молока.
- Ужин. Порция отварной рыбы, пюре из отварной моркови и чашка чая с добавлением молока.
- Перед сном. Стакан кефира.
При диете 5П также стоит включать в повседневное меню такие блюда, как тыквенная каша, суфле из индейки, курицы или кролика, салаты из отварной свеклы, молочный кисель и пр.
Основные принципы диеты №5

Как мы уже сказали, диета номер пять предназначена для улучшения работы желчевыделительной системы, обеспечения полноценного поступления питательных веществ в организм человека, а также для исключения повторных обострений основного заболевания. Важно заметить, что такой схемы питания могут придерживаться не только взрослые люди, но и дети. Стол №5 назначается на срок до двух лет.
Помимо разрешенных и запрещенных продуктов диета номер 5 подразумевает под собой соблюдение и некоторых других правил. В первую очередь — это приготовление пищи с помощью варки или на пару. Иногда возможно употребление тушеных блюд. Кроме этого, важно обратить внимание и на оптимальную температуру употребляемой пищи. Другими словами, следует отказаться от слишком горячих или холодных блюд. Еда должна быть умеренно теплой для предотвращения раздражения слизистой оболочки пищеварительной системы.
Человеку, придерживающемуся диеты номер пять, рекомендуется обращать внимание и на некоторые другие показатели. Энергетическая ценность суточного рациона должна находиться в пределах от двух до двух с половиной тысяч килокалорий для взрослого человека.
Важно сократить объём употребляемой соли до 6- 10 г в сутки. Суточное количество углеводов варьируется от 300 до 350 грамм, а жиров — от 70 до 75 грамм. Обязательным условием является поддержание водного баланса в организме. Для этого рекомендуется выпивать не менее двух литров воды за сутки.
От того, насколько правильно пациент будет соблюдать диету, зависит не только скорость его выздоровления, но общее самочувствие. Питание человека должно быть дробным, а именно от пяти до шести приемов пищи в течение суток, перерыв между которыми будет составлять от двух до трех часов. Для лучшего эффекта следует исключить чрезмерно длительные перерывы между приемами пищи. Соблюдение вышеназванных требований позволит обеспечить оптимальный уровень нагрузки на пищеварительную систему.
Стоит заметить, что диета номер пять может использоваться и в целях похудения. Она зарекомендовала себя как достаточно эффективный и мягкий способ снижения веса, не приводящий к стрессу для организма.
