Питание после операции
Диета №0 (стол №0) – лечебная система питания, назначается в первые дни после операции на органах пищеварения и пациентам, пребывающим в полубессознательном состоянии.
Лечебный стол 0 максимально химически и механически щадящий, состоит из полужидкой, жидкой, желеобразной и протертой пищи. Данная диета обеспечивает минимальное количество пищи, когда питание резко ограничено или прием плотной пищи затруднен, она разгружает органы пищеварения и предупреждает метеоризм.
Диета 0 состоит из: 0а, 0б, 0в. Каждая назначается последовательно на 2-3 дня.
Лечебные диеты (столы) № 1-15 по Певзнеру
Столы также носят рекомендательный характер больным при нахождении в лечебных учреждениях и дома. Система диет по Певзнеру включает в себя 15 лечебных столов, соответствующих определенным группам заболеваний. Некоторые из столов подразделяются на категории, имеющие буквенные обозначения.
Лечебные столы — 15 диет
Список диет и показания для назначения лечебных столов:
- Диета №1, 1а, 1б – язва желудка и двенадцатиперстной кишки;
- Диета №2 – атрофический гастрит, колиты;
- Диета №3 – запоры;
- Диета №4, 4а, 4б, 4в – болезни кишечника с диареей;
- Диета №5, 5а – заболевания желчных путей и печени;
- Диета № 6 – мочекаменная болезнь, подагра;
- Диета №7, 7а, 7б, 7в, 7г – хронический и острый нефрит, ХПН;
- Диета №8 – ожирение, лишний вес;
- Диета №9 – сахарный диабет;
- Диета №10 – заболевания сердечно-сосудистой системы;
- Диета №11 – туберкулез;
- Диета №12 – заболевания нервной системы;
- Диета №13 – острые инфекционные заболевания;
- Диета №14 – болезнь почек с отхождением камней из фосфатов;
- Диета №15 – заболевания, не требующие особых диет.
Показания для соблюдения диеты №1:
- язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения и нестойкой ремиссии;
- острый гастрит;
- хронический гастрит с нормальной и высокой кислотностью в стадии нерезкого обострения;
- гастроэзофагеальная рефлюксная болезнь.
Режим питания дробный: 4-5 раз в день.Длительность назначения: примерно 2-3 месяцев
Разрешенные и запрещенные продукты, таблица:
Все блюда подают в полужидком или желеобразном виде теплыми, мясные блюда и картофель без поджаривания. Ограничивают содержание поваренной соли.
Стол №1а
Модификация основного стола со строгим щажением слизистой оболочки желудка, которая предусматривает прием пищи в жидком, кашицеобразном и желеобразном виде.
Показания для соблюдения диеты:
- язва желудка и двенадцатиперстной кишки (выраженное обострение);
- обострение хронического гастрита с выраженным болевым синдромом;
- состояние после желудочно-кишечного кровотечения (после строгой щадящей диеты).
Режим приема пищи: дробный, 5-6 раз в деньДлительность назначения: несколько дней
Рекомендуются следующие продукты: молоко, слизистые крупяные молочные супы с маслом; каши жидкие, протертые, молочные; яйца всмятку или паровые омлеты; паровые суфле из тощих сортов рыбы, мяса; сливочное несоленое или оливковое масло, сливки; кисели ягодные, фруктовые (некислые) и молочные, морковный, фруктовый соки, отвар шиповника, слабый чай с молоком.Соль ограничивается до 5-8 г в день, жидкость – до 1,5 литров в суткиДополнительно назначаются витамины А, С, группы В.
Стол №1б
Назначается для осуществления плавного перехода от строгой щадящей к основной диете.
Показания к назначению: подострая фаза язвенной болезни и обострения гастрита.Режим питания: 4-5 раз в сутки.Длительность применения: несколько дней.
Меню и продукты:Пищу готовят в пюреобразном виде, добавляют 75-100 г сухарей из белого хлеба высшего сорта, мясо и рыбу в виде котлет, кнелей, фрикаделек. Чаще дают протертые молочные каши. Супы молочные, крупяные.
Стол №2
- хронический гастрит с пониженной кислотностью;
- атрофический гастрит;
- хронический колит вне обострения.
Режим приема пищи: 4-5 раз в день.Длительность применения: длительное время, на усмотрение врача.
Разрешается употреблять блюда вареные, тушеные, запеченные, с различной степенью измельчения. Допускается обжаривание блюд без образования грубой корочки (не панировать в сухарях).
Продукты, содержащие большое количество клетчатки и пищевых волокон подаются в протертом виде. Запрещаются трудноперевариваемые продукты, а также блюда, раздражающие слизистую оболочку желудочно-кишечного тракта, чрезмерно холодные и горячие блюда.
Стол №3
Режим приема пищи: от 4-5 раз в день.Длительность применения: срок неограничен.
Пищу готовят в основном неизмельченном виде, отваривают в воде или на пару, допускается запекание. Овощи и фрукты употребляют в сыром или вареном виде. В меню допускаются холодные первые и сладкие блюда, напитки.
Стол №4
Режим приема пищи: 5 раз в день.Длительность применения: несколько дней.
Разрешенные и запрещенные продукты,таблица:
Ограничиваются механические, химические и термические раздражители желудочно-кишечного тракта. Исключаются продукты и блюда, стимулирующие секрецию органов пищеварения, процессы брожения и гниения в кишечнике.
Блюда употребляются в жидком, полужидком, протертом, вареном виде или на пару. Полностью исключаются слишком горячие и холодные блюда.
Стол №4а
Длительность применения: несколько дней.Меню и список продуктов такой же, как в диете №4, но резко ограничиваются богатые углеводами продукты (каши, хлеб, сахар) и увеличивается содержание белков за счет мясных блюд, протертого творога.
Стол №4б
Режим питания: 4-6 раз в день.Длительность применения: от 1-2 месяцев и более.
Особенности диеты:В отличие от основного варианта диеты разрешаются закуски (сыр неострый, колбаса докторская, паштетная, телячья, вымоченная сельдь, заливное мясо, заливной язык) и соусы (на мясном, овощном и рыбном некрепких бульонах с укропом, листьями петрушки, соус молочный бешамель с добавлением небольшого количества сметаны, фруктовые соусы, может использоваться корица).
Пищу рекомендуется употреблять в вареном виде или приготовленную на пару, протертую и слизистую подают в теплом виде.
Стол №4в
- острые заболевания кишечника в период выздоровления как переход к рациональному питанию;
- хронические заболевания кишечника в период затухания обострения;
- хронические заболевания кишечника вне обострения при сопутствующих поражениях других органов пищеварения.
Режим приема пищи: 5 раз в день.Длительность применения: несколько месяцев.
Особенности диеты:Данный режим питания рекомендуется для того чтобы обеспечить полноценное питание при нарушении работы кишечника для восстановления функции других пищеварительных органов. Диета является физиологически полноценной с ограничением потребления соли и небольшим увеличением количества белковой пищи. В меню исключаются продукты, усиливающие процессы гниения и брожения в кишечнике, активизирует его секрецию, а также секрецию поджелудочной железы и желудка.Готовить пищу следует на пару, в измельченном виде, либо запекать или отваривать.
Стол №5
- хронический гепатит с доброкачественным и прогрессирующим течением;
- цирроз печени вне обострения;
- хронический холецистит;
- желчнокаменная болезнь;
- острый гепатит и холецистит в период выздоровления;
- другие заболевания, сопровождающиеся нарушением функции печени и желчных путей.
Режим приема пищи: 5 раз в день.Длительность применения: неограниченно.
Пища подается, как правило в отварном или запеченном виде, после предварительной варки. Блюда готовятся преимущественно в неизмельченном виде. Муку и овощи для заправки не поджаривают, а подсушивают.
Стол №5а
- острый гепатит и холецистит;
- обострении хронического гепатита, холецистита, цирроза печени.
Особенности диеты:Продукты и рацион такой же, как при диете №5, но следует употреблять больше содержащих белок продуктов, ограничить продукты, содержащие жиры и углеводы; а также блюда, усиливающие процессы брожения и гниения в кишечнике, сильные стимуляторы желчеотделения и вещества, раздражающие печень.
Пища подается теплая в отварноми протертом виде. Разрешаются отдельные запеченные блюда из мяса и рыбы, предварительно отваренные, без корки.
Стол №6
- подагра;
- мочекаменной болезни с камнями-уратами.
Режим питания: 4-5 раз в день.Длительность применения: срок определяется лечащим врачом.
Кулинарная обработка пищи стандартная, исключая обязательное отваривание мяса, птицы и рыбы. Температура еды обычная.
Стол №7
- острый нефрит в фазе выздоровления;
- хронический нефрит вне обострения;
- нефропатия беременных и другие заболевания, требующие бессолевой диеты.
Режим приема пищи: 4-5 раз в день.Длительность применения: определяет лечащий врач.
Меню полноценное, практически не отличается от питания здорового человека. Больным стоит ограничить белковые продукты (до 0,8–0,9 г/кг) и соль (7–8 г/сут).
Стол №7а
- острые и хронические нефриты в стадии обострения;
- терминальная ХПН.
Особенности диеты:Модификация основной диеты с полным исключением соли, резким ограничением жидкости и белковых продуктов.
Стол №7б
- период восстановления после острого воспаления почек;
- ХПН.
Режим приема пищи: 5 раз в день.Длительность применения: от нескольких дней до нескольких месяцев.Особенности диеты: модификация основной диеты с ограничением соли и белка, является переходной от №7а к №7.
Столы №7в и №7г
Назначаются лицам с выраженным нефротическим синдромом и находящимся на гемодиализе соответственно. Представляют собой модификацию основной диеты с увеличенным содержанием белка.
Стол №8
Режим приема пищи: 5-6 раз в день.Длительность применения: продолжительно.Разрешенные и запрещенные продукты, таблица:
Снижение суточной калорийности меню за счет исключения легкоусвояемых углеводов, в меньшей степени – жиров (в основном животных) при нормальном содержании белка. Ограничение жидкости, во избежании отеков, соли и возбуждающих аппетит специй, соусов и продуктов. Увеличение содержания в рационе клетчатки и пищевых волокон. Пищу употребляют в вареном, тушеном и запеченном виде. Разрешается использовать заменители сахара вместо сладких блюд и напитков.
Стол №9
- сахарный диабет легкой и средней степени;
- установление толерантности к углеводам;
- подбор доз инсулина или других препаратов.
Режим приема пищи: 5 раз в день.Длительность применения: в отдельных случаях на протяжении всей жизни.
Критерии выхода из СМС
- Способность к целенаправленному общению
- Возможность одновременного использования двух предметов
- Способность к целенаправленному общению может осуществляться через устную речь, письмо, ответы да/нет, использование устройств, помогающих общению.
- Целенаправленное использование объектов требует от пациента выделение отдельных объектов.
Для повышения достоверности сообщений о клинических и исследовательских работах, посвященных пациентам с СМС, предлагается использовать следующие параметры характеризующие ответ:
- Целенаправленное общение: точные ответы да/нет на шесть из шести вопросов, касающихся ориентировки: Дата? Месяц? Год? День недели? Место (учреждение)? Город? Ориентировка в ситуации оценивается при помощи вопросов, таких как, «Вы сидите сейчас?» и «Я указываю на клетку?»
- Возможность использования предметов: возможность использования двух различных предметов при двух различных оценках. Этот критерий выполняется при поднесении расчески к голове или карандаша к листу бумаги.
Таблица 1 Сравнение клинических особенностей комы, вегетативного состояния, состояния минимального сознания и синдрома «запертого человека»
*Синдром «запертого человека» характеризуется анартрией и тетраплегией, с сохранностью основных проявлений сознания, данное состояние должно четко отделяться от других видов расстройств сознания.
**Акинетический мутизм: относится к состоянию, первоначально описанному Cairns (1941), полное бодрствование с отсутствием или слабостью речевой активности и произвольных движений. У данных пациентов есть признаки сознательного поведения, но желание или попытки говорить, или двигаться грубо дезорганизованы. Было описано большое количество клинических и патологоанатомических вариантов данного состояния. Чаще всего, акинетический мутизм возникает при двустороннем поражении ретикуло-корковых и лимбико-кортикальных связей в центральной части головного мозга, на протяжении от парамедианных областей ретикулярной формации до среднего и промежуточного мозга, базальных и медиальных областей лобных долей (Plum & Posner, 1980). N Engl J Med 1994; 330:1499. цит.по http://www.uptodate.com/contents/approach-to-the-adult-patient-with-syncope-in-the-emergency-department
Определение принадлежности пациента к какой-либо из групп имеет значение для прогноза, формирования подходов к лечению, распределению ресурсов, решению медико-юридических вопросов.
Примерное меню на день диеты №1.
- Первый завтрак: паровой омлет из двух яиц или два яйца всмятку, стакан молока или некрепкий чай с молоком.
- Второй завтрак: молоко или фруктовый кисель.
- Обед: Молочный овсяной слизистый суп, куриное или рыбное паровое суфле, фруктовый кисель или фруктовое желе.
- Полдник: отвар шиповника.
- Ужин: протёртая молочная рисовая или овсяная каша, молоко или фруктовый кисель.
- На ночь: молоко.
Медицинская диета назначается только лечащим врачом, который полностью владеет информацией об истории болезни конкретного пациента.
Нулевые (хирургические) диеты
Диета назначается после операций на органах пищеварения, при полубессознательном состоянии (нарушение мозгового кровообращения, черепно-мозговая травма, инфекционные заболевания с высокой иемпературой и др.).
Цель назначения диеты.
Цель назначения диеты — обеспечить питание в условиях, когда прием обычной пищи невозможен, затруднен или противопоказан; максимальная разгрузка и щажение органов пищеварения, предупреждение вздутия кишечника (метеоризм).
Общая характеристика диеты.
Максимально механически и химически щадящее питание (жидкая, полужидкая, желеобразная, протертая пища) в виде трех последовательно назначаемых диет — № 0А, 0Б, 0В. Диетысодержат наиболее легко усвояемые источники белков, жиров и углеводов, повышенное количество жидкости и витаминов. Резко ограничена поваренная соль. Частые приемы пищи малыми прциями.
Диеты № 0Б и № 0В иногда называют № 1А и № 1Б хирургические.
На нулевые диеты показаны энпиты, инпитан, оволакт и другие специальные питательные смеси.
После нулевых диет применяют диету № 1 или № 1 хирургическую. Последняя отличается от диеты № 1 включением некрепких мясных и рыбных бульонов и овощных отваров и ограничением цельного молока.
Диету назначают, как правило, на 2-3 дня. Пища состоит из жидких и желеобразных блюд. В диете 5 г белка, 15-20 г жира, 150 г углеводов; 750-800 ккал; свободной жидкости — 1,8-2,2 л, поваренной соли — 1 г. Температура пищи не выше 45оС. В блюдо вводят до 200 мг витамина С; другие витамины — по назначению. Прием пищи — 7-8 раз в сутки, на 1 прием не более 200-300 г.
Разрешены в диете: слабый обезжиренный мясной бульон, рисовый отвар со сливками или сливочным маслом, процеженный компот, кисель ягодный жидкий, отвар шиповника с сахаром, свежеприготовленные фруктово-ягодные соки, разведенные в 2-3 раза сладкой водой (до 50 мл на прием). При улучшении состояния на 3-й день добавляют: яйцо всмятку, сливочное масло — 10 г, 50 мл сливок.
Исключают из диеты: любые плотные и пюреобразные блюда, цельное молоко и сливки, сметана, виноградный и овощные соки, газированные напитки.
Примерное меню диеты № 0А.
8 часов: 100 г теплого чая с 10 г сахара, 100 г жидкого фруктового или ягодного киселя.
10 часов: 180 г жидкости от яблочного компота.
12 часов: 200 г слабого мясного бульона с 10 г сливочного масла.
14 часов: 150 г фруктового желе, 150 г отвара шиповника.
16 часов: 150-200 г чая с лимоном и 10-15 г сахара.
18 часов: 180 г рисового отвара с 10 г сливочного масла или сливками, 100-150 г фруктового желе.
20 часов: 180 г отвара шиповника.
На ночь: 180 г жидкости от компота.
Диета № 0Б (№ 1А хирургическая).
Диету назначают на 2-4 дня после диеты № 0А, от которой отличается дополнением в виде: жидких протертых каш из рисовой, гречневой крупы, геркулеса, сваренных на мясном бульоне или на воде с 1/4-1/2 молока; слизистых крупяных супов на овощном отваре, слабых обезжиренных мясных бульонов с манной крупой; парового белкового омлета, яиц всмятку; парового суфле или пюре из нежирного мяса или рыбы (освобожденных от жира, фасций, сухожилий, кожи); до 100 г сливок, желе, муссов из некислых ягод. В рационе 40-50 г белка, 40-50 г жира, 250 г углеводов; 1500-1600 ккал; 4-5 г поваренной соли, до 2 л свободной жидкости. Пищу дают 6 раз в день, не более 350-400 г на прием.
Примерное меню диеты № 0Б (№ 1А хирургическая).
1-й завтрак: жидкая протертая гречневая каша на воде — 200 г с молоком и 5 г сливочного масла, паровой белковый омлет из 2 яиц, чай с лимоном.
2-й завтрак: сливки — 100 г, отвар шиповника — 100 г.
Обед: бульон мясной с манной крупой — 200 г, паровое суфле из отварного мяса — 50 г, отвар компота — 100 г.
Полдник: яйцо всмятку, желе фруктовое — 150 г, отвар шиповника — 100 г.
Ужин: суфле из отварной рыбы паровое — 50 г, жидкая протертая геркулесовая каша на мясном бульоне — 200 г с 5 г сливочного масла, чай с лимоном.
На ночь: желе фруктовое — 150 г, отвар шиповника — 100 г.
На весь день: 50 г сахара и 20 г сливочного масла.
Диета № 0В (№ 1Б хирургическая ).
Служит для продолжения расширения рациона и перехода к физиологически полноценному питанию. В диету вводят супы-пюре и супы-кремы, паровые блюда из протертого отварного мяса, курицы или рыбы, свежий творог, протертый со сливками или молоком до консистенции густой сметаны, паровые блюда из творога, кисломолочные напитки, печеные яблоки, хорошо протертые фруктовые и овощные пюре, до 100 г белых сухарей. В чай добавляют молоко; каши молочные. В диете — 80-90 г белка, 65-70 г жира, 320-350 г углеводов; 2100-2300 ккал; 6-7 г поваренной соли. Пищу дают 6 раз в день. Температура горячих блюд не выше 50оС, холодных — не ниже 20оС.
Примерное меню диеты № 0В (№ 1Б хирургическая).
1-й завтрак: яйцо всмятку, каша манная молочная — 200 г с 5 г сливочного масла, чай с лимоном и сахаром.
2-й завтрак: творог протертый со сливками — 120 г, пюре из печеных яблок — 100 г, отвар шиповника — 180 г.
Обед: суп-крем овощной — 300 г, котлеты мясные паровые — 100 г, желе фруктовое — 150 г.
Полдник: белковый омлет паровой, сок фруктовый — 180 г.
Ужин: суфле из отварной рыбы паровое — 100 г, каша геркулесовая молочная протертая — 200 г с 5 г сливочного масла, чай с 50 г молока.
На ночь: кефир 180 г.
На весь день: 100 г сухарей из пшеничного хлеба высшего сорта, 60 г сахара, 20 г сливочного масла.
Показания к применению.
Лечебная диета №10 по Певзнеру рекомендуется людям с заболеваниями сердечно-сосудистой системы при не резко выраженной недостаточности кровообращения. Диету рекомендуют при ревматизме и пороках сердца, гипертонии, ишемической болезни сердца. Кроме того, этот режим питания полезен при заболевания нервной системы, хроническом нефрите и пиелонефрите с изменениями в осадке мочи. Питание по диете №10 способствует улучшению кровообращения, работы сердечно-сосудистой системы, почек, печени, приводит в норму обмен веществ, облегчает нагрузку на сердечно-сосудистую систему и органы пищеварения.
Особенности питания.
Характерная особенность этой диеты – это сокращение в рационе количества жиров и углеводов. Также значительно ограничивают количество поваренной соли, жидкости и продуктов, которые возбуждают сердечно-сосудистую и нервную системы – крепкий чай, кофе, шоколад; раздражают печень и почки – острые, жареные, жирные блюда; трудно перевариваются и могут быть причиной метеоризма – бобы, капуста, грибы. Вместе с тем рацион насыщен продуктами, которые оказывают на организм ощелачивающее действие, — это фрукты, овощи, морепродукты.
Рекомендуемый режим питания – 5-6 раз в сутки, причём ужин должен быть как минимум за три часа до сна. Все блюда диеты предписывают готовить без соли, а мясо и рыбу нужно обязательно отваривать. Также допускается запекание блюд и лёгкое поджаривание.
Химический состав и энергетическая ценность.
Белки – 90 г (из них 50 г животных), жиры – 65-70 г (из них 20 г растительных), углеводы – 350-400 г, поваренная соль – до 6-8 г. При сердечно-сосудистых заболеваниях количество свободной жидкости ограничивают до 1000-1200 мл.
Калорийность диеты –2350-2600 ккал.
Виды диеты №10.
Врачи-диетологи выделяют несколько видов этой диеты. Диетический стол №10а рекомендуют при болезнях сердца с недостаточностью кровообращения II-III стадии, эссенциальной артериальной гипертензией с недостаточностью кровообращения, при инфаркте миокарда в остром или подостром периоде. Эта диета характеризуется содержанием белков на уровне нижней границы физиологической нормы, а жиры и углеводы должны быть в умеренном количестве. Диета полностью обеспечивает организм витаминами С, Р, РР, В. Разрешённые и запрещённые продукты те же, что при общей диете №10, за исключением того, что количество хлеба уменьшается до 150 г в сутки, порция супа – до 200 мл или исключается совсем, а также исключаются сыр, пшено, ячневая и перловая крупы.
Стол №10б рекомендуют при ревматизме в нарушения кровообращения, при ревматизме в неактивной форме и на стадии затухания. Эта диета с повышенным содержанием белка и ограничением лёгкоусвояемых углеводов. Разрешённые и запрещённые продукты полостью совпадают с правилами общего стола №10. При этом овощи разваривают или подают в сыром виде, а блюда должны быть обычной температуры.
Стол 10с рекомендуют при атеросклерозе сосудов сердца, головного мозга, ишемической болезни, гипертонической болезни на фоне атеросклероза. Это диетическое питание с ограничением поваренной соли и жиров в рационе. Животные жиры по максимуму заменяют растительными. Обязательно вводят в рацион продукты, богатые аскорбиновой кислотой, витаминами группы В, солями калия и магния. Также полезно обильное содержание морепродуктов. Кулинарная обработка блюд, режим питания и ограничение сохраняются согласно основной диете №10.
Стол №10г показан при эссенциальной артериальной гипертензии. Это бессолевая диета. В рационе предусматривается повышенное содержание аскорбиновой кислоты, тиамина, рибофлавина, витамина Р, солей магния и калия. А диету включаются продукты, богатые клеточными оболочками, а также продукты моря, содержащие органический йод, например, морскую капусту.
Инструментальные исследования и нейромониторинг
Компьютерная томография (КТ) головного мозга — «золотой стандарт диагностики» черепно-мозговой травмы, позволяет оценить состояние мозгового вещества и костей черепа. Метод обладает высокой чувствительностью к выявлению внутричерепных кровоизлияний. Обладает достаточной точностью для выявления очагов ушиба, признаков отёка, а также вторичных инфекционных и ишемических повреждений при контроле состояния пациента в динамике. Существуют малогабаритные аппараты, позволяющие проводить оценку пациента прямо в отделении, без необходимости длительной транспортировки. КТ может без существенных затруднений проводиться пациентам на искусственной вентиляции лёгких. Небольшое время сканирования (2-5 минут) минимизируют проблемы, связанные с психомоторным возбуждением и/или отсутствием контактности пациента.
Согласно требованиям современных руководств, проведение КТ головного мозга показано всем пациентам со стойкими расстройствами сознания — с оценкой по шкале ком Глазго ≤14 баллов.
Магнитно-резонансная томография (МРТ) головного мозга — более чувствительный метод для выявления очагов ушиба без геморрагического компонента. На основании характеристик внутричерепных кровоизлияний в различных режимах позволяет судить об их давности. Может использоваться при необходимости оценки динамики структурных изменений вещества головного мозга: атрофия, кисты, участки глиоза, а также при диагностике инфекционных и вторичных ишемических осложнений. При помощи функциональных методов исследования — функциональной МРТ и позитронно-эмиссионной томографии можно получить объективные данные о работе головного мозга, их результаты используются для различения вегетативного состояния и состояния минимального сознания.
Примерное меню диеты №10.
- Первый завтрак: яйцо всмятку, молочная овсяная каша, чай.
- Второй завтрак: печёные яблоки.
- Обед: овощной суп на растительном масле (1/2 порции). Отварное мясо с морковным пюре, компот из сухофруктов.
- Полдник: отвар шиповника.
- Ужин: творожный пудинг (1/2 порции), отварная рыба с отварным картофелем, чай.
- На ночь: кефир.
Диета № 0 применяется при затруднительном или невозможном приеме твердой пищи. Такое состояние возникает в послеоперационный период на желудочно-кишечном тракте, а также в случаях нарушения сознания по следующим причинам: черепно-мозговая травма, инсульт, инфекционные болезни, которые сопровождаются лихорадкой или при расстройствах мозгового кровообращения.
Цель диеты – постепенно перевести пациента на обычный прием питания
Стол состоит из нескольких этапов и является подготовкой пациента к переходу на питание по специализированному столу № 1. Фазы диеты № 0 отличаются строгостью в выборе продуктов питания и длительностью применения. Различают диету 0а – это первый этап, который длится 2-4 дня, 0б и 0в – придерживаться их стоит от 3-4 дней до нескольких недель.
Диета №0 (Стол №0) — продукты питания
- слабый обезжиренный бульон без соли на курином филе без кожицы;
- слизистый отвар на основе рисовой крупы (1 часть риса на 4 части воды, отварить, в процеженный отвар можно добавить 1-2 ст. ложки нежирных сливок);
- фруктово-ягодные компоты, соки и кисели (из спелых некислых фруктов, свежеприготовленные соки разбавить наполовину теплой водой, кисели на картофельном крахмале без ароматических добавок);
- желе из свежеприготовленного сока из спелых сладких фруктов;
- отвар из сухофруктов (кураги, чернослива, урюка), отвар шиповника, некрепкий чай с лимоном, теплая минеральная вода.
Разовая порция питья не должна превышать 200 мл.
Другие продукты, блюда и напитки исключаются, но врач может назначить специальные питательные смеси.
К вышенаписанному списку разрешенных продуктов добавляются:
- слизистые крупяные супы на овощном отваре (крупа должна быть хорошо разварена);
- жидкие протертые каши из гречки, геркулеса и риса (крупу хорошо проварить в пропорции 1:3 и протереть несколько раз через мелкое сито), манная каша;
- мясное и рыбное пюре (из нежирных сортов мяса и рыбы, без жира и кожи, пюре должно быть пропущено пару раз через мясорубку или измельчено блендером);
- яйца (всмятку размятые вилкой или белковый омлет на пару);
- мясные или рыбные суфле, приготовленные на водяной бане;
- муссы из спелых и сладких фруктов и ягод.
К разрешенным вышенаписанным продуктам добавляются:
- супы-пюре и крем-супы крупяные с овощами;
- отварные и паровые блюда из рыбы и мяса (нежирных сортов, в протертом виде);
- молочные и кисломолочные продукты – нежирное молоко добавлять в чай и готовить на нем каши, добавлять сметану в блюда (10% жирности), нежирный творог (до 3,5% жирности) протертый со сливками или блюда из протертого творога на пару, кисломолочные напитки;
- фруктовые и овощные пюре, протертые овощи;
- сладкие печеные яблоки;
- домашние сухари из белого хлеба (не более 100 г в сутки).
Электрофизиологические исследования
Не существует единой классификации психопатологической симптоматики, возникшей в результате тяжелой ЧМТ.Ниже приводится один из взглядов на проблему.
Таблица 4 Психиатрические и социальные показатели исходов черепно-мозговой травмы.
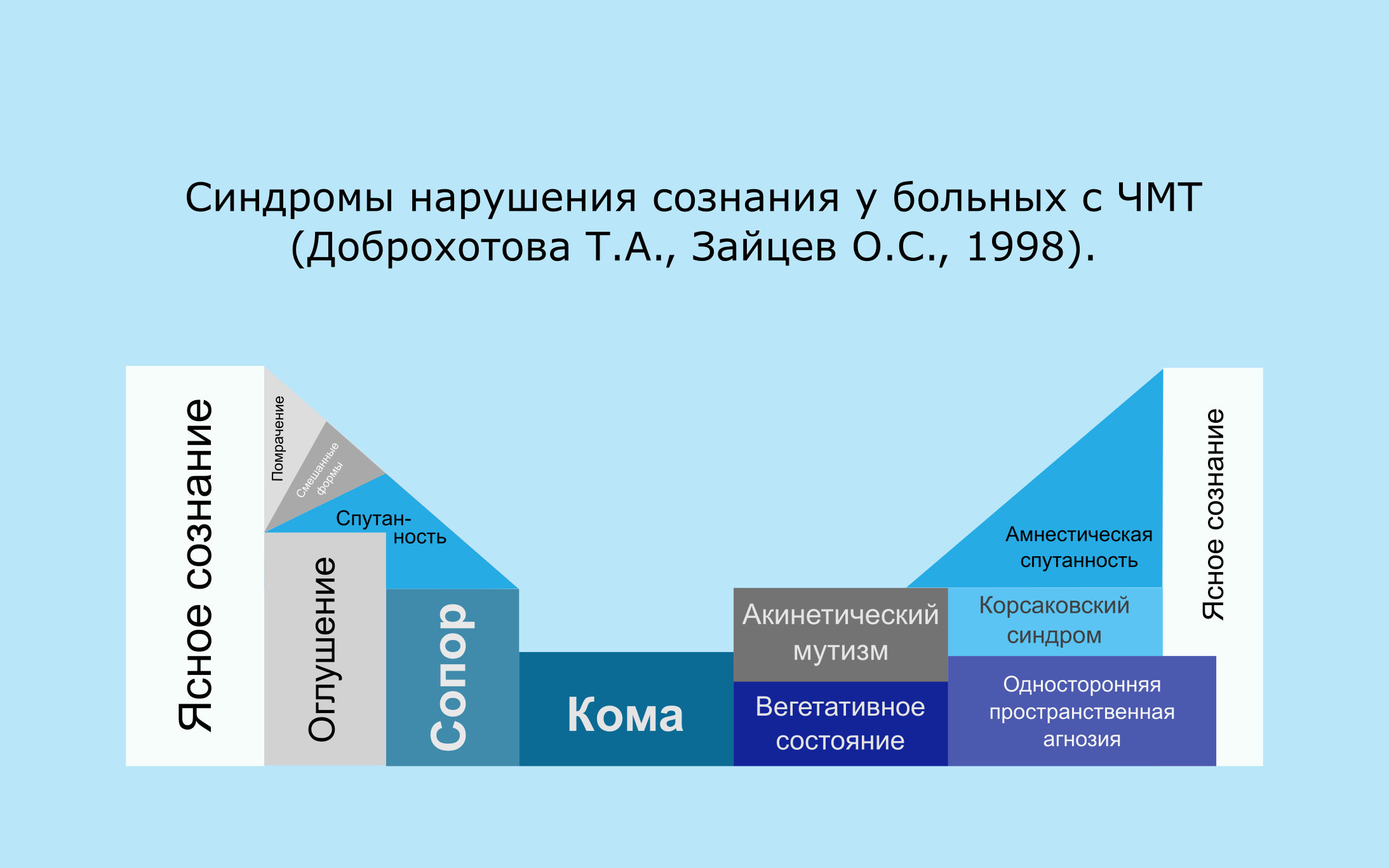
Отмечается увеличение длительности коматозных состояний и вероятности восстановления после комы. Одновременно c этим увеличивается доля пациентов с тяжёлыми последствиями черепно-мозговой травмы, которые прежде, при менее совершенных методах нейрореанимации, погибали.
Длительный период восстановления тяжёлой черепно-мозговой травмы и различие в сроках различных этапов, делают сложной периодизацию у пациентов. Выделение начальной, острой, поздней и резидуальной стадий (Гуревич М.О., 1948), периодов нарушения сознания, «выхода» и «исхода» (Семенова-Тян-Шанская М.В., 1978) достаточно условно.
Лёгкой черепно мозговой травмой считают случаи непосредственного или опосредованного механического повреждения мозга с оценкой по шкале ком Глазго (ШКГ) 13-15 через 30 минут после травмы
Лёгкие черепно-мозговые травмы в подавляющем большинстве случаев протекают без последствий, либо с преходящими нарушениями, которые сохраняются несколько дней/недель.
Сотрясение головного мозга
Сотрясение головного мозга определяется как сложный патофизиологический процесс, вызванный действием травматических биомеханических сил. Травматические изменения мозга имеют ряд общих клинических, патофизиологических и биомеханических характеристик.
- может быть вызвано непосредственным ударом по голове, лицу, шее и другим частям тела с передачей кинетической энергии на голову.
- как правило, приводит к острому развитию кратковременных неврологических нарушений, которые проходят спонтанно.
- Сотрясение головного мозга может сопровождаться патогистологическими изменениям в мозговой ткани, однако, в основе развития симптомов лежат преимущественно функциональные нарушения. При проведении стандартных процедур нейровизуализации травматических изменений не выявляется.
- приводит к последовательному появлению клинических синдромом, среди которых может не быть потери сознания. Характерно последовательное угасание тяжести нарушений. Однако, важно помнить, что некоторые из них могут сохраняться длительно.
Кроме сотрясения мозга, к лёгкой черепно-мозговой травме относится ушиб головного мозга лёгкой степени тяжести.
Симптомы лёгкой черепно-мозговой травмы
- Головная боль
- Тошнота
- Рвота
- Двоение и «туман» в глазах
- «Вспышки» или «звёздочки» в глазах
- Нарушения равновесия
- Головокружение
- Свето- и звукобоязнь
- Шум в ушах
Поведенческие или эмоциональные
- Заторможенность
- Общая слабость или сонливость
- Раздражительность
- Депрессия
- Тревога
- Увеличение продолжительности сна, больше привычной
- Трудности при засыпании
- Ощущение замедленности
- Ощущение «оцепенения», «как-будто в тумане»
- Трудности с концентрацией внимания
Ухудшение состояния пациента с лёгкой черепно-мозговой травмой (появление/усиление головной боли, появление/утяжёление неврологических симптомов, появление спутанности и угнетения сознания) может указывать на развитие внутричерепной гематомы и требует экстренного выполнения нейровизуализации
Большинству пациентов достаточно кратковременного симптоматического лечения:
- при головной боли используются анальгетики и НПВС (парацетамол, ибупрофен, напроксен),
- при тошноте и рвоте — средства от укачивания и успокоительные антигистаминные средства — при лёгкой выраженности — драмина, атаракс, при выраженных — антисеротононинергические препараты — ондансетрон, гранисетрон (Авомит, Китрил).
Многие известные люди занимались боксом и, вероятно, получали повторные черепно-мозговые травмы.
Из этого списка мне больше всего импонируют Эрнест Хемингуэй и Владимир Владимирович Набоков.
Именно бокс «открыл» миру Чарли Чаплина, он подрабатывал спарринг-партнёром в лёгком весе, его заметил директор Чикагского цирка и пригласил к себе с номером «На арене — бокс».
Исключения: спустя 3 месяца стойкие последствия в виде когнитивных, психических или неврологических нарушений остаются у 10-15% лиц, перенесших лёгкую черепно-мозговую травму (Iverson, 2005). Это состояние называется «постконтузионный синдром».
Постконтузионный синдром включает в себя не менее трёх из следующих групп синдромов, развившихся в течение не более 4-х недель после получения травмы:
- Головная боль, головокружение, недомогание, общая слабость, повышенная чувствительность к громким звукам;
- Раздражительность, депрессия, тревога, эмоциональная лабильность;
- Нарушения памяти и внимания, расстройства мышления, которые воспринимаются пациентом субъективно и не фиксируются — нейропсихологическими тестами
- Снижение толерантности к алкоголю
- Повышенная озабоченность описанными выше симптомами с ипохондрическим настроем и болезненным самоощущением
У пациентов с очаговыми поражениями головного мозга, в том числе травматическими, а также у лиц, злоупотребляющих алкоголем, повторные, даже лёгкие, черепно-мозговые травмы существенно усиливают риск посттравматических припадков и эпилепсии.
Редко наблюдается развитие «деменции боксёров» у лиц с повторными лёгкими черепно-мозговыми травмами. К этому осложнению предрасположены люди с ApoE ε4 (подтип липопротеида, белково-липидного комплекса).
У небольшой доли пациентов развивается синдром повторного сотрясения (second-impact syndrome — SIS) — диффузный отёк головного мозга после повторных травм. Чаще возникает у спортсменов на фоне симптомов полученного ранее сотрясения головного мозга. В 1998 году было описано 17 случаев, в 12 из них описание не было полным. В работе 2013 года не было выделено состояний, которые можно однозначно рассматривать как факторы риска SIS.
— выполнять краниографию, если есть возможность проведения компьютерной томографии (КТ) головного мозга — переломы черепа без ушиба головного мозга — казуистика. Если будет выявлен перелом — не обойтись без КТ головного мозга для исключения ушиба и гематомы, если нет — исследование не исключает у пациента опасных проявлений травмы.
- На практике врачи часто испытывают затруднения в оценке костей лицевого скелета на основании рентгенограмм, что также требует повторного проведения КТ.
- При наличии томографа не нужно терять время на эхоэнцефалоскопию.
- Если доступ к КТ или МРТ ограничен, необходимо обоснованно отбирать тех, кому исследование действительно нужно.
Ниже, с целью ознакомления, приводятся различные наборы показаний:
Канадский набор показаний*
- Оценка по ШКГ < 15 баллов;
- Подозрение на открытый или вдавленный перелом черепа;
- Клинические признаки перелома основания черепа (гемотимпанум, «глаза енота» “raccoon eyes,” ликворея из ушей и носа, кровоподтёк в околоушной области « sign»;
- Два и более эпизода рвоты;
- Возраст ≥65 лет;
- Продолжительность антероградной амнезии ≥30′ с момента получения травмы;
- Опасный механизм получения травмы (мотоциклетная травма, падение с высоты более 3-х футов (около 1 метра), или более пяти ступеней;
*Шкала не пригодна для случаев с возможностью развития расстройств сознания из-за причин, не связанных с травмой, при оценке по ШКГ <13 баллов, возрасте пациентов <16 лет, если пациент принимает оральные антикоагулянты (варфарин, прадаксу, ксарелто и др.) или страдает заболеваниями с повышенной склонность к кровотечениям.
Нью-Орлеанский набор показаний
- Головная боль;
- Рвота;
- Наркотическое или алкогольное опьянение;
- Стойкая антеградная амнезия (нарушения кратковременной памяти)
- Травматические повреждения выше ключицы;
- Судорожные припадки;
- Возраст ≥60 лет;
Риск выявления патологии головного мозга выше у пациентов с оценкой по шкале ком Глазго через 30 минут после травмы 13-14 баллов, чем 15 баллов. Выделены следующие группы по выраженности риска:
Низкий риск — 15 баллов по ШКГ после получения травмы, без потери сознания, амнезии, тошноты, рвоты, головной боли — риск развития внутричерепной гематомы, требующей нейрохирургического лечения 0,1:100
Средний риск — 15 баллов по ШКГ в сочетании с потерей сознания, амнезией, тошнотой, рвотой, головной болью — риск выявления внутримозговой гематомы, требующей нейрохирургического вмешательства 1-3:100, необходимо проведение КТ головного мозга.
Высокий риск — оценка 14-15 баллов по ШКГ, признаки перелома черепа, неврологический дефицит. Риск выявления гематомы, требующей нейрохирургического вмешательства 6-10:100.
В случаях, когда КТ головного мозга не проводилась, рекомендовано:
— в течение двух недель с момент получения травмы воздерживаться от приёма алкоголя и обезболивающих препаратов, управления автомобилем и другими транспортными средствами;
— сообщить близким о перенесённой черепно-мозговой травме и предупредить, что при появлении нарушений поведения и повышенной сонливости необходимо вызвать скорую помощь,
— обратиться за помощью самому при усилении головной боли, появлении двоения в глазах, тошноты и рвоты, слабости конечностей и других неврологических нарушений.
— проводить КТ головного мозга после получения отрицательного результата при МРТ головного мозга (в учреждении, где оказывается помощь, есть МРТ, но нет КТ)
Ввиду неоднородности состояний, вызванных биомеханическим поражением головного мозга, для которых характерно нарушения памяти и ориентированности, иногда, с потерей сознания (определение сотрясения головного мозга от 2013 года), вопрос нейровизуализации черепно-мозговой травмы является сложным. Диагноз основан на клинических характеристиках пациента, в большинстве случаев, обычное КТ и МРТ исследования не выявляют изменений в веществе головного мозга у лиц с лёгкой ЗЧМТ.
При наличии магнитно-резонансного томографа — метод обладает достаточной чувствительностью для выявления очаговых травматических изменений головного мозга и внутричерепных кровоизлияний.
МРТ, по сравнению с КТ головного мозга, обладает большей чувствительностью при выявлении очаговых поражений головного мозга. Однако, ни то не другое исследование не даёт результатов, коррелирующих со степенью и характером нейропсихологических нарушений.
Оба метода исследований не достаточно точно выявляют признаки диффузного аксонального повреждения.
На практике важным является выделение состояний, требующих нейрохирургического вмешательства: гематомы, переломы черепа.
Использование данных о характере и распространённости ушибов головного мозга в формировании прогноза и плана восстановительного лечения не разработано.
— выполнять повторные нейровизуализационные исследования (КТ и МРТ) без медицинских показаний
Немотивированная тревога лечащего врача к показаниям не относится. Повторные обследования показаны пациентам с прогрессированием расстройств сознания и очаговых неврологических симптомов, с развитием судорожных припадков. Выполнение КТ подвергает пациента действию ионизирующего излучения, что повышает риск опухолевых заболеваний.
Вред от МРТ головного мозга для здоровья не доказан, для кошелька пациента и медицинского учреждения — бесспорен.
— использовать при обследовании пациента реоэнцефалографию, как после травмы, так и в отдалённом периоде
Исследование не даёт ценной информации, его результаты будут отличаться при повторных исследованиях, не нужны для лечения пациентов, выступают в качестве дополнительного источника тревоги.
— выполнять электроэнцефалографию пациентам, перенесшим ЧМТ, у которых не было эпилептических припадков и их эквивалентов
После ЧМТ чаще отмечаются неспецифические изменения: единичные острые волны, группы острых волн, реже, комплексы «пик-волна», неравномерность альфа-ритма; большая чувствительность к функциональным пробам. Риск эпилептических припадков у лиц без очагового поражения головного мозга не велик, также низок риск развития эпилепсии у лиц, перенесших ранние посттравматические припадки в течение первой недели после получения травмы.
— выполнять дуплексное сканирование брахиоцефальных артерий всем пациентам, перенесшим ЧМТ
диссекция церебральных артерий является довольно редким осложнением черепно-мозговой травмы, как правило, протекает с клиникой недостаточности мозгового кровообращения, головной болью и болью в шее. Инсульты, вызванные диссекцией прецеребральных артерий, протекают доброкачественно.
Когда может возникнуть сотрясение мозга и чем его лечить?
Под сотрясением головного мозга подразумевают повреждение тканей мозга, вследствие чего ухудшаются его функциональные характеристики. Причиной сотрясения является механическая травма. Об основных симптомах, диагностических процедурах и терапевтическом воз

Сотрясение головного мозга характеризуется незначительными кровоизлияниями и отеком его вещества, что не сопровождается нарушением костной целостности черепной коробки.
Каковы главные причины возникновения данного патологического состояния?
Главной причиной, да и, впрочем, единственной, является травма головы. Другое дело, что получена она может быть при различных обстоятельствах (например, во время автомобильной аварии, драки, во время спортивных соревнований). Однако, были редкие случаи возникновения сотрясения мозга без прямого удара по черепной коробке, а при резком торможении движения головы, например, в случае резкого торможения машины. Но при этом обязательным условием подтверждения диагноза сотрясения является потеря сознания.
Какие симптомы сопровождают данную патологию?
Обычно, сразу после травмы человек теряет сознание на несколько секунд или даже минут. Придя в себя, он может почувствовать резкую тошноту, которая приведет к рвоте. Ощущается сильная головная боль, сопровождающаяся головокружением. Также отмечается общая слабость, сонливость, звон в ушных раковинах, потливость, преходящее косоглазие, нервозность и многие другие общемозговые симптомы. Дыхательные движения пострадавшего становятся более частыми, учащается сердцебиение с частым возникновением аритмий. Температурных реакций обычно не наблюдается. Все вышеперечисленные симптомы обычно скоро проходят.
Относительно головной боли, она может длиться в течение нескольких суток, характер ее обычно пульсирующий с локализацией в области затылка. При сопутствующей гипертонической болезни эти боли становятся еще более выраженными.
При тяжелой степени повреждения у больного может наблюдаться антеретроградная амнезия, когда он не может вспомнить события, происходившие за пару минут до травмы и через некоторое время после ее получения.
Какими дополнительными методами исследования можно диагностировать сотрясение головного мозга?
Помимо всех перечисленных выше симптомов, которые чаще всего сопровождают данное состояние, а также рассказа свидетелей того или иного происшествия, которое к нему привело, врачи используют некоторые дополнительные методы исследования. Они позволяют определить анатомическое и функциональное состояние мозга. К ним относятся:
- ЭЭГ (или электроэнцефалографическое исследование), которое показывает записанную на миллиметровой бумаге электрическую активность и потенциалы головного мозга;
- офтальмоскопия, которую проводит врач окулист. При этом методе он осматривает глазное дно, где может увидеть признаки повышенного давления внутри черепа, что часто бывает при сотрясении;
- УЗИ головы с Доплером, которое позволяет определить качество и скорость кровотока в мозговых сосудах;
- исследование невролога, который исследует вестибулярный аппарат пострадавшего, а также проводит диагностику возможных нарушений систем обоняния, слуха и вкуса.
Как правильно лечить сотрясение головного мозга?
Терапевтические мероприятия в данном случае должны быть начаты незамедлительно. Сначала нужно уложить пострадавшего с несколько приподнятым головным концом. В случае потери сознания повернуть голову в сторону, чтобы избежать аспирации рвотных масс.
В течение двух-трех дней нужно побольше лежать. Из медикаментов назначаются такие препараты, которые устраняют головную боль, головокружение, нарушения сна, другими словами, нормализуют функциональную активность головного мозга. К таким медикаментам относятся, например, актовегин, пирацетам, кавинтон, церебролизин. Также обычно назначают седативные препараты (корвалол, валериана, глицин), нестероидные противовоспалительные препараты (диклофенак, кеторолак), комбинацию витаминов группы В (нейромакс, нейробион).
